| TÓPICO | MANIFESTACIONES ORALES DEL SÍNDROME DE INMUNODEFICIENCIA ADQUIRIDA (SIDA) |
| TIEMPO APROXIMADO | 45 MINUTOS |
| CURSO | Alumnos Cursos Patología Oral, 3ero. y Medicina Oral 5o. , Odontología, U Mayor |
| INSTRUCTOR | DR. BENJAMIN MARTINEZ R.Actualizado enero 2020 |
- I. Racional.
- II. Objetivos Terminales.
- III. Objetivos Específicos.
- IV. Test Inicial.
- Ciclo de Práctica I.
- Ciclo de Práctica II
- Ciclo de Práctica III
- Ciclo de Práctica IV
- Ciclo de Práctica V
- V. Test Final
I. RACIONAL
La epidemia del SIDA se inició en Chile en 1984, y ha aumentado progresivamente de un inicio casi exclusivo en hombres, a una infección también en mujeres.
La boca es un lugar que generalmente presenta manifestaciones durante dicha infección ya sea individuo asintomático o con SIDA, aunque esto ha cambiado por el uso de antiretrovirales, pero el dentista puede y muchas veces deberá:
- detectar oportunamente un caso de acuerdo a algunas manifestaciones bucales
- tratar las infecciones bucales asociadas con la infección
- derivar como corresponda
- otorgar la atención odontológica que el individuo con VIH/SIDA requiera.
II. OBJETIVOS TERMINALES
El alumno podrá:
Reconocer las principales manifestaciones en la boca que ocurren durante la infección por VIH (Virus de la Inmunodeficiencia Humana).
III. OBJETIVOS ESPECÍFICOS
El alumno estará capacitado para:
- Reconocer y tratar las manifestaciones asociadas con hongos en la boca, que se observan en infección por VIH/SIDA.
- Reconocer las lesiones virales asociadas con VIH/SIDA.
- Reconocer lesiones malignas que se observan en el SIDA.
- Reconocer otras manifestaciones orales.
CICLO DE PRACTICA I
Generalidades:
Desde el inicio de la epidemia por VIH se ha observado frecuentemente el compromiso de la boca por diferentes infecciones oportunistas especialmente ocasionadas por hongos (cándida) y virus (Epstein-Barr, Herpes).
Además de la importancia que existe en reconocer o detectar un individuo infectado, lo cual eventualmente se puede realizar por las manifestaciones que se observan en la boca, también es importante diagnosticar y tratar adecuadamente las lesiones que se presentan ya que pueden ser causa de severa morbilidad.
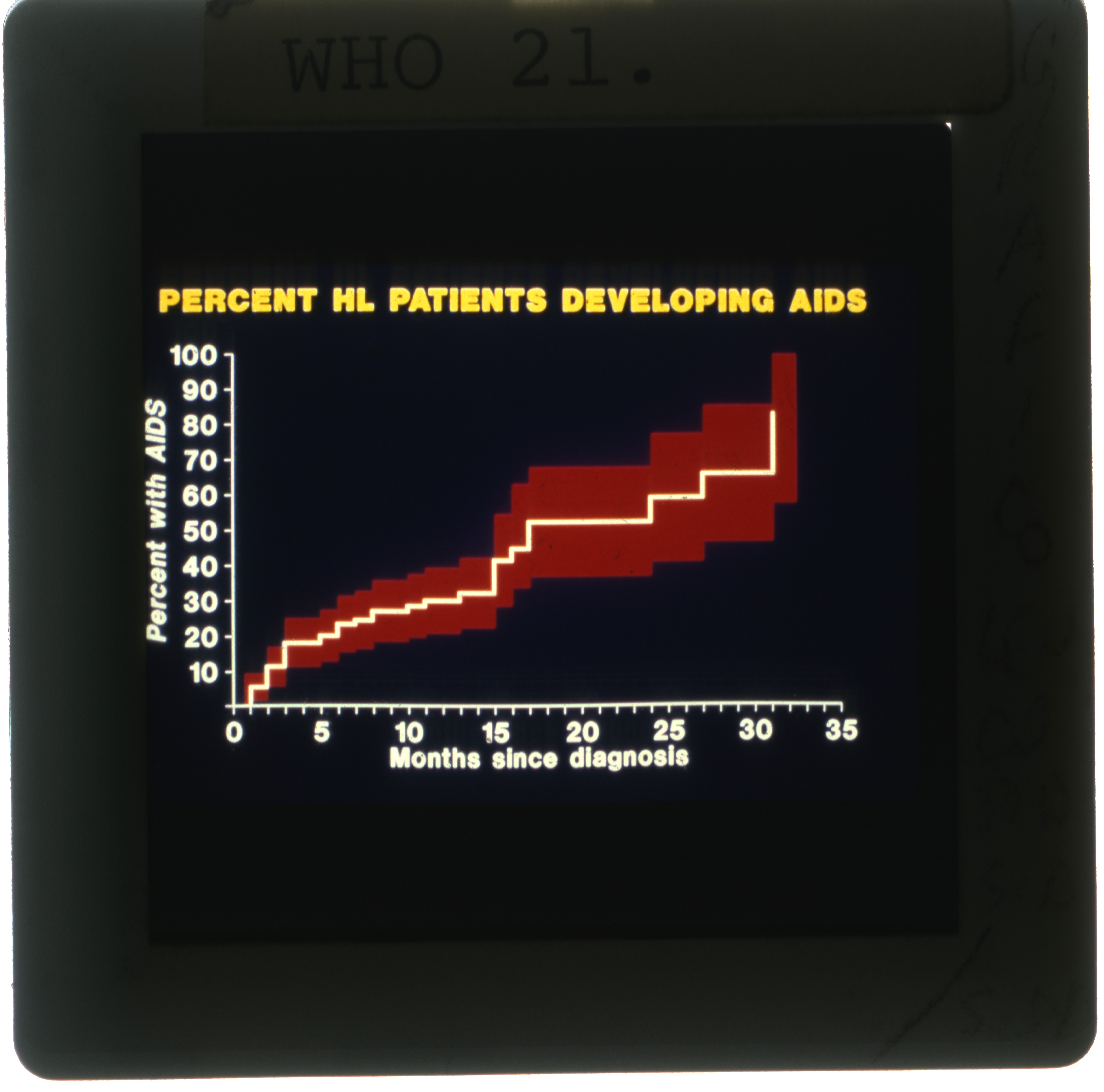
Otro aspecto importante en las lesiones bucales asociadas con VIH es que algunas de ellas están asociadas con una evolución más corta, en otras palabras, cuando se presenta candidiasis y leucoplasia pilosa, se ha observado que los individuos VIH positivos con dichas lesiones llegan antes a SIDA.
Es difícil que podamos estudiar en una sola Unidad todas las lesiones, por lo que solamente trataremos las más frecuentes (Grupo I, que aparece más abajo).
De todas maneras incluímos clasificación de las lesiones orales, y en alguna de las referencias que se señalan al final de este ciclo puede encontrar más sobre cada una de dichas lesiones.
CLASIFICACION DE LAS LESIONES ORALES EN LA INFECCION POR VIH
Clasificación de las lesiones orales asociadas con infección por VIH (como fue acordado en la Reunión del Grupo de Clasificación de la C.E.E. para los problemas orales relacionadas con la infección por VIH, realizada en Londres, en Septiembe de 1992), en tres grupos:
Grupo I
Lesiones fuertemente asociadas con infección por VIH.
Candidiasis (C.), Enfermedad periodontal,, Leucoplasia pilosa, linfoma no Hodgkin, Sarcoma de Kaposi
Grupo II
Lesiones menos frecuentemente asociadas con infección por VIH.
Estomatitis necrotizante (ulcerativa),, Enfermedad de Glándula salival, Boca seca por disminución de flujo salival, Tumoración uni o bilateral de glándulas salivales mayores,Hiperpigmentación melanótica, Infecciones Bacterianas, Mycobacterium avium-intracelular,, Mycobacterium tuberculosis, Infecciones virales, Púrpura trombocitopénica, Ulceración NOS (Sin otra especificación, del inglés: «Not Otherwise Specified»)
Grupo III
Lesiones observadas en la infección por VIH. Aftas recurrentes, Alteraciones neurológicas, parálisis facial, Neuralgia del trigéemino,Angiomatosis epitelioide (bacilar), Enfermedad por arañazo de gato, Infecciones bacterianas, Infecciones por hongos diferentes de candidiasis, Infecciones virales, Reacciones a drogas .
Esta clasificación se utilizó durante algunos años, pero en la actualidad lo más fácil es este esquema, fácil de recordar y que todo alumno o cirujano dentista debiera tener presente, y al menos acordarse de candidiasis, herpes recurrente, leucoplasia pilosa, sarcoma de Kaposi, linfoma,:
Tabla. Manifestaciones orales de SIDA (Tomada de Regezi, 2003, 4a. ed.)
| INFECCIONES | Virales: herpes simplex, herpes zoster, leucoplasia pilosa (VEB), úlceras por virus citomegalo, lesiones asociadas a VPH (papiloma, condiloma, hiperplasia epitelial multifocal);
Bacterianas: TBC, sífilis angiomatosis bacilar; Micóticas: Candidiasis, histoplasmosis, blastomicosis |
| NEOPLASIAS | Sarcoma de Kaposi (Virus herpes 8), linfoma no Hodgkin |
| OTRAS | Ulceras tipo aftas, xerostomía, gingivitis y enfermedad periodontal, parotidomegalia |
Referencias Bibliográficas.
- Greenspan D, Greenspan JS, Pindborg JJ, Schiodt M. AIDS and the Dental Team. Copenhagen: Munskgaard, 1986.
- Glick M. Dental Management of patients with HIV. Chicago: Quintessence, 1994.
- Greenspan JS, Greenspan D. Oral Manifestations of HIV Infection. Chicago: Quintessence, 1995.
- Sedano H. Frequent Oral Diseases in HIV Positive and AIDS Patients. UCLA.
RETROALIMENTACION
1. Señale cuatro lesiones bucales del Grupo I.
2. Por qué cree que los pacientes con SIDA presenten más aftas mayores que los individuos sanos:
3. Por qué cree que los pacientes con SIDA presenten más frecuentemente tumores malignos que individuos sanos?
CICLO DE PRACTICA II
CANDIDIASIS
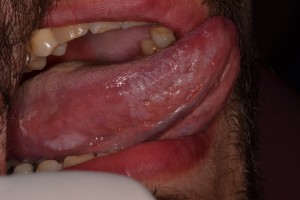
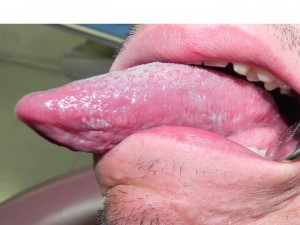
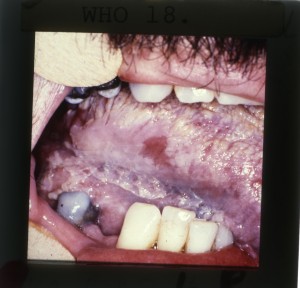
La infección por VIH frecuentemente, ya sea en individuos asintomáticos o ya con SIDA, se acompaña frecuentemente de infección por cándida en la boca. Esta cándidiasis puede ser eritematosa, como al parecer, empieza en muchos casos, con enrojecimiento del paladar duro y dorso de lengua, en la cual se observa área depapilada hacia el centro de ella, generalmente indolora. En la variedad seudomembranosa (fig 1) se presentan manchas blanquecinas, que se pueden desprender al raspado, dejando una superficie rojiza, a veces sangrante. Mucho menos frecuente es la variedad hiperplásica, que generalmente ocurre en cara interna de mejillas. La otra forma de candidiasis, es queilitis angular, como zona descamativa en las comisuras, con enrojecimiento, y cuando se observe esta variedad en un individuo joven, y al igual que los otros tipos de candidiasis y no existe algún factor predisponente sistémico o localizado, debiera solicitarse exámenes para descartar la infección por VIH. Los factores que favorecen el desarrollo de la candidiasis bucal son muchos, y entre ellos tenemos los siguientes: ingestión previa de antibióticos o corticoides, en tratamientos oncológicos, déficits nutricionales, alteraciones endocrinas, neoplasias malignas, y otras alteraciones inmunológicas distintas de la ocasionada por VIH.
La candidiasis también es una condición frecuente en los extremos de la vida, recién nacidos y ancianos, portadores de prótesis (especialmente de acrílico), e individuos con xerostomía. Se ha demostrado que individuos con VIH, asintomáticos, y que presentan candidiasis, presentan signos de SIDA al cabo de tres meses, en el 59% de ellos. También se sabe que cerca del 70% de individuos con candidiasis oral tienen recuento de CD4 menor a 200 células/mm cúbico, pero muchas veces se presenta candidiasis eritematosa cuando el recuento de CD4 baja de 400 cel/mm3, y cuando bajan de 200 aparece más candidiasis seudomembranosa. El diagnóstico de la candidiasis generalmente se puede realizar por su aspecto clínico, pero se puede complementar con frotis y tinción de PAS, o cultivo. El tratamiento de la candidiasis oral es generalmente tópico: nistatina, de 500.000 UI, tres o cuatro veces al día (disolver y despué ingerir), ojalá que por lo menos durante 14 días, en individuos VIH positivos. Pueden utilizarse otros antimicóticos, o por vía sistémica fluconazol pero este último es mas costoso.

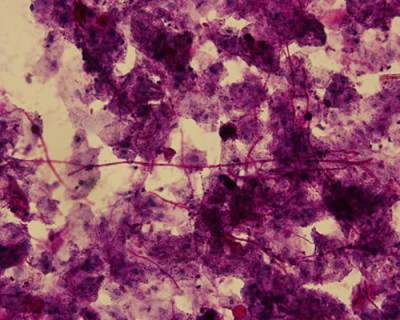
Fig. 5. Paciente que presentaba al lado derecho de paladar duro (fuera de foco) tumor violáceo (Sarcoma de Kaposi) y candidiasis en paladar duro y blando.
Referencias.
- Klein RS. et al. Oral candidiasis in high-risk patients as the initial manifestation of the acquired immunodeficiency syndrome. N Eng J Med 311:354-358, 1984.
- Glick M et al. Oral manifestations associated eith HIV disease as markers for immune suppression and AIDS. Oral Surg Oral Med Oral Pathol 69:683-687, 1993.
- Ver Casos de Sida en CHILE
Retroalimentación
1. Cuáles son las principales características clínicas de la Candidiasis eritematosa?
2. Cómo puede demostrar la presencia de cándida?
CICLO DE PRACTICA III
LESIONES VIRALES
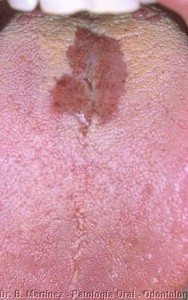
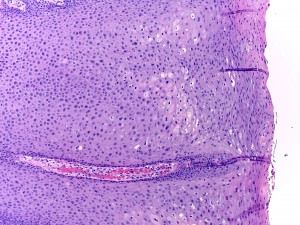
En 1984 Greenspan y col., describieron esta nueva lesión en patología bucal, la cual es una mancha blanca, corrugada en el borde de lengua, bilateral (fig. 3), que no se desprende al raspado y ocasionada por el virus Epstein-Barr, que generalmente se observa en individuos VIH positivos, pero que también ha sido descrita en otras inmunodeficiencias. Esta mancha blanca también se caracteriza por que se encuentran hifas de cándida en la superficie, pero es de origen viral, observándose en la biopsias, hiperplasia epitelial, con marcada paraqueratosis, células similares a coilocitos, donde se puede demostrar colonias virales, de citoplasma claro con cuerpos de inclusión intranucleares, acantosis, hifas de cándida en la superficie y ausencia de infiltrado inflamatorio. El diagnóstico de esta lesión también puede realizarse con frotis citológico teñido con Papanicolau, pudiendo demostrar la presencia de cuerpos de inclusión. Esta lesión no requiere tratamiento, pero se ha observado que desaparece con algunos antivirales, y su importancia es que está asociada a VIH en la mayoría de los pacientes, y que en aquellos casos que se presenta, se observa una evolución a SIDA más rápida.


Fig. 8. Hombre 30 años, con lesiones bilaterales en borde de lengua, blancas, corrugadas. Aconsejable: tratar posible candidiasis y controlar en 15 días, si lesiones persisten leucoplasia pilosa.
Fig. 9. Hombre 25 años con lesiones en borde de lengua y paladar. ¿Qué haría? ¿Cuál sería el posible diagnóstico de la lesión de paladar y la del borde de lengua?
En los individuos VIH positivos o con cualquier tipo de inmunodeficiencia celular es frecuente la presencia de infecciones virales, y el herpes simplex y el virus papiloma son de los más frecuentes en ocasionar algunas complicaciones. En el caso del herpes puede haber grandes úlceras, en labio, mejillas, lengua, dolorosas y con marcado grado de morbilidad que impiden la alimentación y ocasionan baja de peso, por lo cual debe establecerse el diagnóstico, frotis o biopsia, y realizar el tratamiento oportunamente con antiviral, aciclovir, 200 mg cuatro a cinco veces al día. Debe hacerse diagnóstico diferencial con otras úlceras, tales como ocasionadas por citomegalovirus, sífilis, y otras. La biopsia, estudios de inmunohistoquímica, cultivo u otros serán de utilidad.
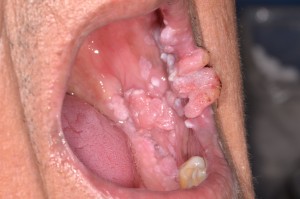
El papiloma puede ocasionar frecuentemente verrugas, condilomas o hiperplasia epitelial focal, y en la actualidad con el uso de las terapias antiretrovirales se observa en algunos pacientes VIH +, numerosas lesiones ocasionadas por el VPH. El aspecto clínico dependerá de que lesión se trate y en cualquier caso generalmente debe realizarse la extirpación quirúrgica, se ha sugerido láser en casos de múltiples lesiones virales pero existe el riesgo de contagio para el operador por la vaporización que se produce de las lesiones. Hemos observado algunos pacientes, especialmente en tratamiento con drogas antiretrovirales que presentan mezcla de lesiones tipo papilomas con otras de aspecto similares a condilomas e hiperplasia epitelial focal (fig. 5), y algunos han presentado displasia epitelial, como se observa en las figuras 6a y 6b. No se sabe cuál será la evolución en estos casos, pero al parecer muchos de ellos presentan infección por virus papiloma 16 y por lo tanto deben controlarse ya que son del grupo de VPH de alto riesgo de transformación maligna.

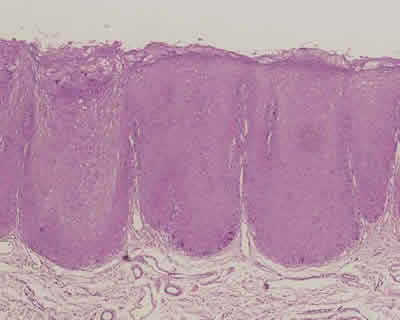
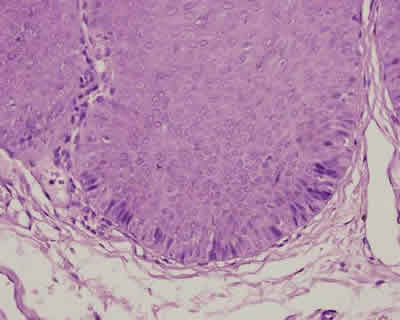
Fig. 11 a y b. Hombre de 34 años, que presentaba múltiples lesiones blanquecinas, verrucosas, en punta de lengua, cara interna de labios superior e inferior y cara interna de mejilla. Se observa papiloma displásico, de mucosa labial con epitelio que presenta marcada acantosis, y en 5b estrato basal con células hipercromáticas, pleomórficas, e hiperplasia de células basales.
Fig. 12. Paciente con extensas lesiones verrucosas desde la comisura hasta cara interna de mejilla. La histopatología demostró marcada hiperplasia epitelial y coilocitos (células vacuoladas con núcleos hipercromáticos, en la foto más inferior), con aspecto similar a condiloma acuminado.
Fig. 13. Lesiones similares a hiperplasia epitelial focal, en paciente VIH + en tratamiento antiretroviral. Se
Referencias
- Greenspan JS, Greenspan D. Oral hairy leukoplakia: diagnosis and management. Oral Surg Oral Med Oral Pathol 67: 396-403, 1989.
- Eversole LR. Viral infections of the head and neck among HIV- seropositive patients. Oral Surg oral Med Oral Pathol 73: 155-163, 1992
- Ver Casos de Sida en CHILE
Retroalimentación.
1. Señale tres virus que ocasionan lesiones bucales en individuos VIH positivos:
2. Cómo puede distinguir una candidiasis de leucoplasia pilosa?
CICLO DE PRACTICA IV
NEOPLASIAS MALIGNAS
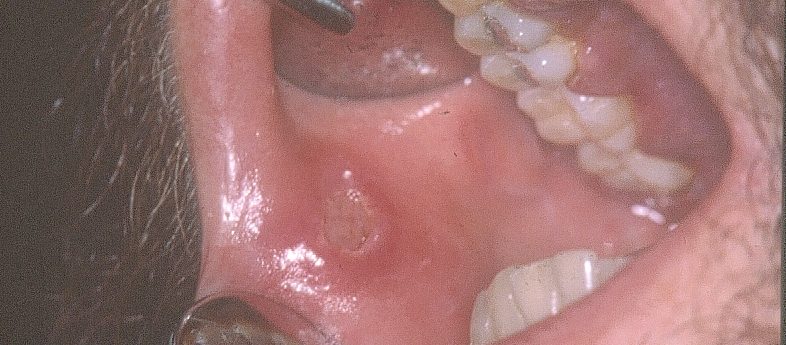
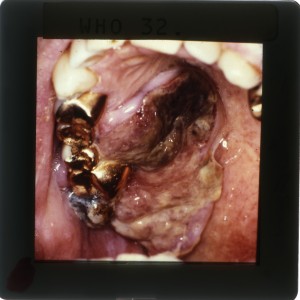
El SK es la neoplasia intraoral más común que se observa en el SIDA, hoy en día ya demostrado que es causado por el virus herpes 8. En boca generalmente se presenta en el paladar duro, como una mancha violácea o rojiza (fig 5 y 6), de límite difuso, indolora, que en el 20% de los casos puede ser la primera manifestación. Esta neoplasia a veces presenta un aspecto tumoral, pero muchas veces se observa como una mácula rojiza, en el primer caso tiene un pronóstico peor. La casi totalidad de casos que hemos observado en Chile, con SK, han sido hombres homosexuales, y al parecer es raro de observar en otros grupos de riesgo, y ahora se observa menos probablemente por el uso de los antivirales. Este tumor es multifocal y en la boca puede observarse varias lesiones en paladar y/o encía, aunque lo más frecuente es que el paciente tenga otras lesiones es en piel de extremidades superiores, torax, o piel de la cara. Histológicamente (fig. 7) este tumor presenta una proliferación de células fusadas, más o menos arremolinadas, con formaciones de múltiples espacios vasculares, con células endoteliales atípicas, y abundante hemorragia antigua (hemosiderina) y reciente. Debe hacerse diagnóstico diferencial en la biopsia con granuloma piogénico. Con inmunohistoquímica puede demostrarse al agente causal, virus herpes 8.
Lamentablemente cuando se observaba eran pocos los meses de vida que le quedaban al paciente. En algunos lugares se trataron con radioterapia o vinblastina intralesional, pero los resultados no eran muy buenos, hoy en día es poco frecuente y posiblemente los antiretrovirales hacen efecto en dos sentidos: se observan pocos sarcomas de Kaposi, y posiblemente cuando se diagnostican involucionan con el tratamiento antiretroviral.


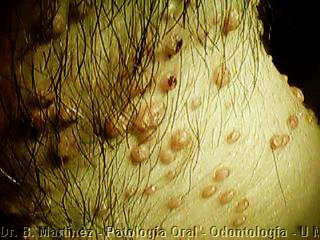
Fig. 15 a y b. Hombre de 22 años, sin OTRAS lesiones cutáneas que las que se observan y que fue enviado por la tumoración que se observa en paladar, Sarcoma de Kaposi, de aspecto tumoral a diferencia del caso anterior que era macular. En paladar blando varias zonas rojizas y el tumor recubierto por membrana blanquecina por candidiasis asociada. En 15b, lesiones múltiples del cuello que presentaba el mismo paciente, de aspecto verrucoso, y que eran molusco contagioso.
Fig. 16. Sarcoma de Kaposi, Hombre 32 años, lesiones ulceradas en paladar. Foto gentileza Dra. C. Castillo (HBLT). 2020.
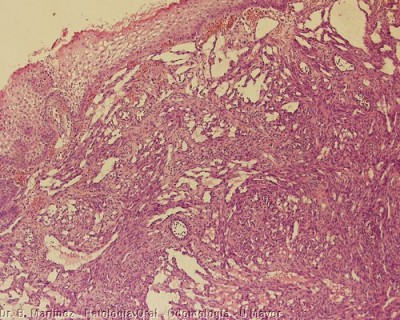
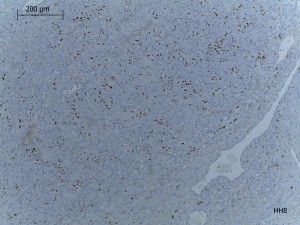
Se puede demostrar presencia de virus herpes 8 con inmunohistoquímica, en las fotos que siguen caso de paciente con SK de encía, que se le solicitó elisa para vih pero nunca lo trajo (era octubre 2016) y la histopatología claramente demuestra SK y la inmuno confirma presencia de virus herpes 8 (células positivas aquellas teñidas de coloración café).
Fig. 18. Sarcoma de Kaposi, arriba hematoxilina & eosina, y abajo tinción para virus Herpes 8, positividad a nivel de núcleo en varias células.
El linfoma es otro tumor maligno que puede observarse asociado con la infección por VIH en la boca, según Neville, actualmente el primer tumor maligno más frecuente asociado a VIH en Estados Unidos, y puede presentarse como masa tumoral, especialmente en el paladar, zona tuberosidad, o lesión ulcerativa o rojiza en la encía (ver fig.). Es mucho menos frecuente que el SK pero también tiene un pronóstico muy malo (sobrevida de 5 a 7 meses). Generalmente son linfomas de células B, tipo Burkitt, y se presentan en individuos que tienen recuentos de CD4 menores a 100 células/mm cúbico. Otro tumor maligno que se puede observar en la infección por VIH/SIDA es el carcinoma espinocelular, y en general, se recomienda que en cualquier caso que se observe una neoplasia o infección oportunista en una edad que normalmente no ocurre (15-60 años) se debiera descartar la infección por VIH.

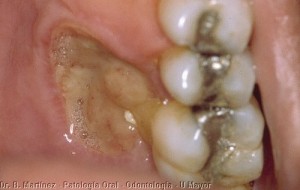
REFERENCIAS
- Ficarra G et al. Kaposi’s Sarcoma of the oral cavity: a study of 134 patients with a review of the pathogenesis, epidemiology, clinical aspects, and treatment. Oral Surg Oral Med Oral Pathol 66:543-560, 1988.
- Kaugars GE, Burns JC Non-Hodgkin’s lymphoma of the oral cavity associated with AIDS. Oral Surg Oral Med Oral Pathol 67: 433-436, 1989.
- Ver Casos de Sida en CHILE
Retroalimentación
1. Cuáles son las principales características clínicas e histológicas del SK ?
2. Qué tipos de linfomas se observa en la infección por VIH y porqué ?
CICLO DE PRACTICA V
OTRAS LESIONES
Las aftas no son propias de la infección por VIH ni del SIDA, pero cuando se presentan en estos pacientes tienen una mayor duración y son más severas. Pueden presentarse aftas menores, úlceras pequeñas de menos de 1 cm de diámetro, dolorosas, con halo rojizo, generalmente en mucosa de revestimiento, o también aftas mayores, úlceras grandes muy dolorosas, socavadas, en borde de lengua, paladar blando u otra mucosa, que casi impiden una alimentación normal. El tratamiento de estas lesiones, que debe ser realizado por un especialista, y quien ya haya descartado otras lesiones ulcerativas de la boca, consiste en corticoides tópicos (afta menor), o sistémicos (afta mayor), con la ayuda de antiséptico bucal (clorhexidina, 0.1%), ya que estas lesiones generalmente se infectan secundariamente.
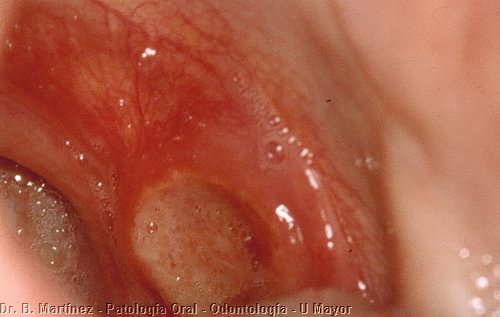
Ver otras imágenes de este paciente.
Gingivitis linear
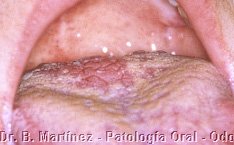
La gingivitis linear asociada a VIH, no es muy frecuente de observar y según algunos podría ser típica en la infección por VIH, lo cual no nos parece, se caracteriza por una banda roja de 2 a 3 mm en el margen gingival, especialmente por vestibular, con leve dolor y fácilmente sangrante. Debe descartarse la posibilidad que se trate de candidiasis eritematosa. La mayoría de los pacientes con VIH presentan problemas periodontales, pero que se refieren a un avance más rápido de una enfermedad periodontal pre-existente, probablemente debido a la inmunodeficiencia, pero no estaría asociada con una forma especial de placa bacteriana. En algunos casos puede observarse cuadro similar a gingivitis necrotizante (fig. 8), que puede llegar a estomatitis necrotizante, y el tratamiento debe ser realizado prontamente con destartraje/pulido radicular, metronidazol, enjuagatorios de clorhexidina, aplicación de povidona yodada, y debiera ser hecho por el especialista, con control diario en la primera semana de tratamiento.
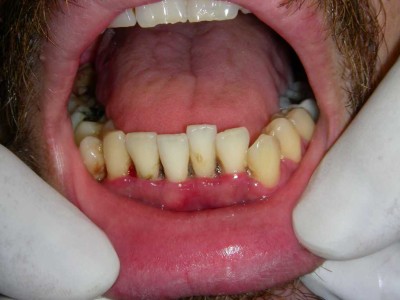
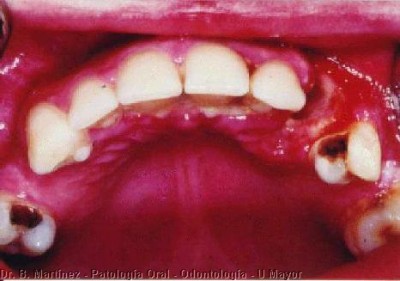
RESUMEN DE MANIFESTACIONES BUCALES EN LA INFECCION POR VIH
| Lesión | Aspecto clínico | Localización | Tratamiento |
| Candidiasis Eritematosa | Area rojiza, depapilada | Paladar duro, dorso lengua | Antimicótico tópico o sistémico |
| Candidiasis Seudomembranosa | Manchas blancas | Mejilla, paladar | Antimicótico tópico o sistémico |
| Leucoplasia Pilosa | Mancha blanca, bilateral | Borde de lengua | No requiere |
| Sarcoma Kaposi | Mácula o tumor rojo vinoso | Paladar duro, encía | Antiretrovirales |
| Linfoma no Hodgkin | Mácula o tumor | Paladar, encía | Quimioterapia |
| Herpes simplex | Ulceras múltiples, vesículas, dolorosa | Mejilla, lengua | Aciclovir |
| Afta menor | Ulcera <1cm., halo rojizo, dolorosa | Mejilla, borde lengua | Corticoide tópico |
| Afta mayor | Ulcera >1cm, socavada, muy dolorosa | Paladar blando, mejilla | Corticoide sistémico |
| Papiloma y otras por VPH | Múltiples lesiones verrucosas, o aplanadas | Mejillas, labios | Cirugía |
NOTA : Todas las recomendaciones que se dan acerca de tratamiento deben ser previamente evaluadas y solamente realizadas por un especialista. Si requiere mayores antecedentes sobre la atención odontológica de pacientes VIH/SIDA consulte alguna de las referencias señaladas, especialmente al 4.
REFERENCIAS
- Glick M. Dental Management of patients with HIV. Chicago: Quintessence, 1994.
- Greenspan JS, Greenspan D. Oral Manifestations of HIV Infection. Chicago: Quintessence, 1995.
- Dental management of the HIV-infected patients. ADA, American Academy of Oral Medicine, JADA (supp) 1995:1-40.
- Ver Casos de Sida en CHILE
RETROALIMENTACION
1. ¿Qué diferencias clínicas existen entre afta menor y mayor?
2. ¿Cuáles son las principales características de la gingivitis necrotizante en Vih/SIDA?
—-
COLECCION DE DIAPOSTIVAS SOBRE MANIFESTACIONES DE LA INFECCIÓN POR VIH/SIDA, GENTILEZA DE LA OMS / OPS, EN LA DÉCADA 1980 – 1990.
Gingivitis necrotizante (note pérdida de papilas)

Leucoplasia pilosa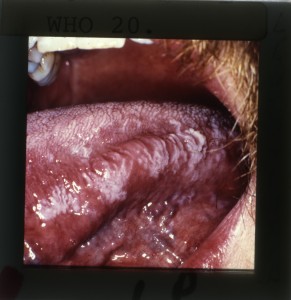
Candidiasis seudomembranosa
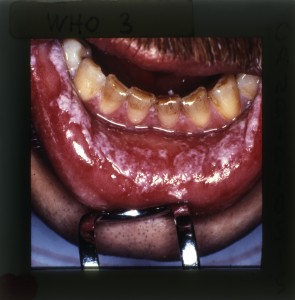 Herpes recurrente (en infección por VIH).
Herpes recurrente (en infección por VIH).

Leucoplasia Pilosa (HL) y desarrollo de SIDA