| TOPICO | CÁNCER DE LA MUCOSA ORAL |
| TIEMPO APROXIMADO | 45 MINUTOS |
| AUDIENCIA | Alumnos Curso Patología Oral, Fac. Odontología, Universidad Mayor |
| INSTRUCTOR | DR. BENJAMIN MARTINEZ R. |
- I. Racional.
- II. Objetivos Terminales.
- III. Objetivos Específicos.
- IV. Test Inicial.
- Ciclo de Práctica I.
- Ciclo de Práctica II
- Ciclo de Práctica III
- Ciclo de Práctica IV
- Ciclo de Práctica V
- V. Test Final
I. RACIONAL
Lamentablemente la mayoría de los pacientes que presentan cáncer de la boca acuden cuando las lesiones han alcanzado gran tamaño y el tratamiento es más complicado y el pronóstico peor. El dentista no puede dejar de diagnosticar una lesión de este tipo y es imperdonable que no la detecte por no haber examinado en forma adecuada al paciente, incluso le puede significar una demanda..
II. OBJETIVOS TERMINALES
El alumno estará capacitado para reconocer características clínicas e histopatológicas de los principales tipos de cáncer de la mucosa oral, como también acerca de su etiología.
III. OBJETIVOS ESPECIFICOS
El alumno será capaz de describir los factores etiológicos asociados con el cáncer de la mucosa oral. Además estará capacitado para describir las principales características clínico patológicas del carcinoma espinocelular, carcinoma verrucoso, carcinoma basocelular y conocer algunas características básicas de: linfomas, sarcomas y metástasis de la cavidad bucal.
CICLO DE PRACTICA I
Etiología del Carcinoma Espinocelular (CE)
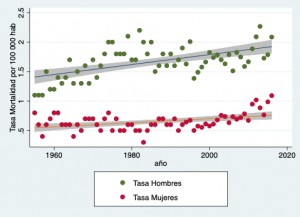
La mayoría de los casos de cáncer oral corresponden a carcinoma espinocelular (CE), orignados del epitelio de revestimiento, la mayoría se presentan en hombres después de los 50 años, pero ha habido un aumento en la mortalidad en mujeres (Riera y Martínez, 2005), leve pero aumenta por el gran incremento de consumo de tabaco que se observa hoy en día en las mujeres, al menos acá en Chile.
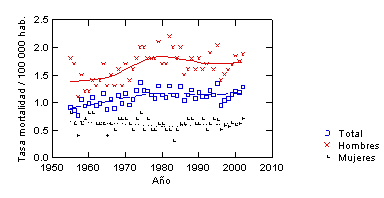
Fig. 1. Tasa de mortalidad bruta por 100 000 habitantes entre los años 1955 – 2001, en Chile, donde se observa una leve tendencia a disminuir a contar de 1980, o por lo menos se rompe la tendencia a un claro aumento como venía ocurriendo desde 1955 hasta dicho año. También se encuentra tasa de mortalidad para hombres y mujeres (en las cuales no se observa una franca disminución, como sí ocurre en los hombres (algunos de estos gráficos fueron publicados por Riera y Martínez en Rev. Méd Chile 133(5): 555-563, 2005).
Fig. 2. Tasa de morbilidad por cáncer oral y faríngeo, ambos géneros. 1969 2010, (sin información años 1972, 1974, desde 1976 a 1981, 1986, 1994,1996 y desde 1997 a 2000), en Chile, (Riera y Martínez; Córdova y Baquedano, parcialmente publicado previamente en Rev. Méd Chile 133(5): 555-563, 2005)

Fio. 3. Tasa de mortalidad por 100 000 habitante de cáncer oral y faríngeo (C00-C14), entre 1955 – 2016, de acuerdo a datos del Ministerio de Salud, en hombres y mujeres, Chile, 2021.
Existen múltiples causas del CE de la boca y estos son factores externos e internos. Externo se refiere a la acción principalmente del tabaco (cigarrillo, pipa, snuff, etc.), alcohol, sífilis y radiación actínica. Internos son factores sistémicos o condiciones generalizadas que favorecerían el desarrollo de un CE, y esto puede ocurrir en el SIDA, déficit nutricional, anemia ferro priva, síndrome de Plummer-Vinson. De todos estos factores el tabaco es el más importante, pero generalmente en un mismo paciente se observa que además de fumar, existen otros agentes, como ingestión excesiva de alcohol, desnutrición, higiene oral deficiente u otra condición, por eso en general debe considerarse que la etiología del CE es multifactorial. No se ha observado un aumento del CE en pacientes alcohólicos y que no fuman. Cuando se analiza el consumo de alcohol y abuso de tabaco en largos períodos se observa un riesgo de más de 15 veces. En poblaciones que tienen prohibido el uso de alcohol y tabaco (los mormones en Utah) la incidencia de cáncer oral es bajísima. Por otra parte los grupos de personas que fuman al revés (la parte encendida hacia la boca), como ocurre en algunos grupos de negros en Colombia, Ecuador, el Caribe y la India, la incidencia de CE del paladar es muy alta. La radiación actínica tiene importancia en el CE del labio inferior, y generalmente se observa este tumor y en esa localización, en personas que han desarrollado actividades con exposición al sol constante como pescadores.
Antiguamente cuando se observaba con cierta frecuencia sífilis terciaria y glositis sifilítica, era posible encontrar asociada a esta última CE en el dorso de la lengua. Otros agentes que se han asociado son algunos virus, especialmente del grupo Papiloma, la cándida albicans. Recientemente se ha demostrado asociación especialmente con el VPH 16, en carcinoma orofaríngeo (paladar blando, base de lengua, pilares amigdalianos) (D’Souza et al. 2007). El carcinoma orofaríngeo no queratinizante, y en el cual se demuestra que es p16 positivo, se considera una entidad asociada a VPH, y que tiene un mejor pronóstico, y debe diferenciarse del carcinoma queratinizante ya que responde mejor a radioterapia. De todas maneras la mayoría de los casos que observamos en boca son carcinomas queratinizantes.
Características clínicas del CE
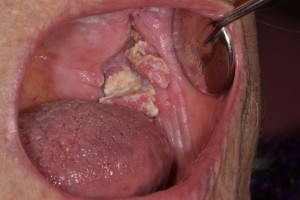
La mayoría de los pacientes que presenta CE son personas mayores de 50 años, hombres, y cerca del 50% de los casos presentan la lesión en borde o cara ventral de lengua, el 35% en piso de boca y labio inferior. En los distintos países existen diferencias, incluso por regiones, para las ubicaciones más frecuentes de los CE. Por ejemplo en la India es frecuente en cara interna de mejilla, ya que mastican tabaco con cal, en Chile observar un CE en esta ubicación es muy raro. Las lesiones incipientes de CE pueden observarse como zonas leucoplásicas, eritroplásicas, moteadas, o verrucosas (Fig. 1). La lesión en etapa más avanzada generalmente está ulcerada, con borde irregular, indurado, fondo sucio, y ya sea la lesión incipiente o incluso ulcerada muchas veces no presentan ningún síntoma y por lo tanto el dentista en un buen examen clínico de toda la mucosa de la cavidad bucal, es quien debiera pesquizar las lesiones incipientes. Cuando el paciente tiene antecedentes de haber presentado previamente un cáncer en el tracto aero-digestivo y presenta nuevamente un tumor, en el caso de la boca es frecuente que se presente en piso de boca y cerca al frenillo lingual.
En oncología se clasifica el cáncer de acuerdo a la clasificación TNM y a su vez en estados, los cuales se aplican también para el CE de la boca. En las Tablas I y II se encuentran dichas clasificaciones para la mucosa oral.
Tabla I. Clasificación TNM para el CE de la cavidad bucal
| T | N | M |
| Tumor | Nódulo | Metástasis |
| Tis: Carcinoma in situ | N0: nódulo no palpables | M0: sin metástasis |
| T1: Tumor < 2 cm de diámetro | N1: nódulo ipsilateral palpable | M1: evidencia clínica o radiográfica de metástasis |
| T2:Tumor de 2 a 4 cm de diámetro | N2: nódulo ipsilaterales o contralaterales palpables de 3 a 6 cm.Se subdivide en
|
|
| T3: Tumor 4 cm de diámetro | N3: nódulos contralaterales o bilaterales palpables, de más de 6 cm. | |
| T4: Tumor que invade tejidos contiguos |
Tabla II. Estados de acuerdo a la Clasificación TNM para elCE dela mucosa bucal.
| Estado | TNM |
| I | T1N0M0 |
| II | T2NOM0 |
| III | T3NOM0 T1N1M0 T2N1M0 T3N1M0 |
| IV | T1N2M0 T2N2M0 T3N2M0 T1N3M0 T2N3MO T3N3M0 T4N0M0 Cualquier M1 |
En la clasificación histológica de Cáncer y precáncer de la Mucosa oral, Pindborg y col, 1997, han definido las siguientes lesiones (las marcadas con asterisco no son tratadas en esta unidad por ser poco frecuentes):
- Carcinoma espino celular
- Carcinoma Verrucoso
- Carcinoma espino celular basaloide *
- Carcinoma espino celular adenoide *
- Carcinoma fusocelular *
- Carcinoma adenoescamoso *
- Carcinoma indiferenciado *
En esta Unidad tratamos las siguientes lesiones:
- Clasificación TNM
- Estados de la Clasificación TNM
- Carcinoma espino celular de la lengua
- Carcinoma espino celular del piso de boca
- Carcinoma espino celular del labio
- Carcinoma espino celular del paladar
- Carcinoma espino celular de la encía
- Carcinoma verrucoso
- Carcinoma basocelular
- Linfomas
- Linfoma Hodgkin
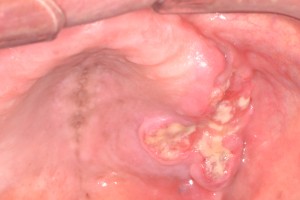
Fig. 3. Carcinoma espinocelular del piso de boca con áreas blanquecinas y comprometiendo en parte el frenillo lingual, cáncer oral incipiente, como posiblemente llegan o como verán los menos casos.
En el diagnóstico histopatológico del Carcinoma Espino Celular (CEC) de la mucosa oral se considera relacionado con el pronóstico, el grado de queratinización, pleomorfismo nuclear, patrónde invasión y respuesta inflamatoria en el frente de invasión(FI). Tabla adjunta: Score de FI (Frente de Invasión).
Referencias Bibliográficas
- Neville BW, Damm DD, Allen CM, Bouqoout JE. Oral & Maxillofacial Pathology.WB Saunders Co., Philadelphia, 1995:295- 307.
- Pindborg JJ. Oral Cancer and Precancer. Bristol, J Wright, 1980.
- Mashberg A, Samit A. Early diagnosis of asymptomatic oral and oropharyngeal squamous cancers. CA Cancer J Clin 1995 ; 45 : 328-351.
- Pindborg JJ, Reichart PA, Smith CJ, van der Waal I. Histological typing of cancer and precancer of the oral mucosa. WHO. International Histological Classification of Tumours. Springer, Berlin, 2nd. Ed. 1997.
- Cancer del Labio y la cavidad oral, en Inglés y en Internet del National Cancer Institute
- Imágenes de leucoplasia de piso de boca, diagnosticado como «carcinoma con microinvasión». Set de diapositivos donde se observa: mucosa sana, displasia epitelial y microinvasión.
- Riera S, P; Martínez R, B. Morbilidad y mortlidad por cáncer oral y faríngeo en Chile. Rev. Méd Chile 133(5): 555-563, 2005.
- D’Souza G, Kreimer AR, Viscidi R, Pawlita M, Fakhry C, Koch WM, Westra WH, Gillison ML. Case-control study of human papillomavirus and oropharyngeal cancer.N Engl J Med. 2007 May 10;356(19):1944-56.
Retroalimentación
1. Señale tres factores intrínsecos que pueden asociarse con CE.:
a)
b)
c)
2. Cuándo sospecha de un CE en etapa inicial ?
3. Cuál sería su conducta en un paciente que presenta un CE ?
CICLO DE PRACTICA II
Carcinoma espinocelular de la lengua
Generalmente el CE de la lengua se presenta más en hombres, en el tercio posterior del borde de ella, como una úlcera o masa tumoral, o induración (generalmente de más de 2 cm), con o sin dolor,m a veces asociada con una mancha blanca (leucoplasia) (Fig. 4), o roja (eritroplasia) en la zona, y muchas veces extendiéndose hacia el piso de boca, reborde alveolare incluso paladar blando. 20% se observa en cara ventral y sólo el 4% se presenta en el dorso, aunque en nuestra experiencia este último porcentaje es prácticamente 0. Cerca del 50% de los pacientes tienen compromiso o diseminació a nódulos linfáticos al momento de consultar, especialmente los subdigástricos y de la zona de la glándula submandibular.
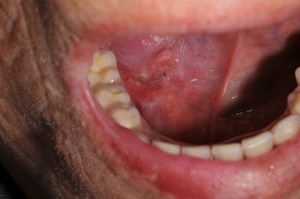
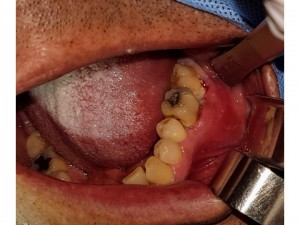
Fig. 4. Hombre de 69 años, con leucoplasia en borde izquierdo de lengua y piso de boca, y carcinoma espinocelular en la zona de borde de lengua. Fuma y bebe cerveza y vino, por lo menosdesde hace 20 años. Aprecie también la pigmentación cafesosa por la nicotina en piezas dentarias inferiores. El aspecto de la úlcera irregular es característico, además la induración, también las zonas blanquecinas alrededor de la lesión. No cabe duda en pensar en un caso así que el CEC se originó de una leucoplasia pre-existente.
Fig. Carcinoma de borde de lengua, sin lesión blanca, con crecimiento endofítico, y note superficie de borde de lengua «hundida» en zona de la lesión, importante palpar, ya que muchas veces encontrará induración en esa zona.
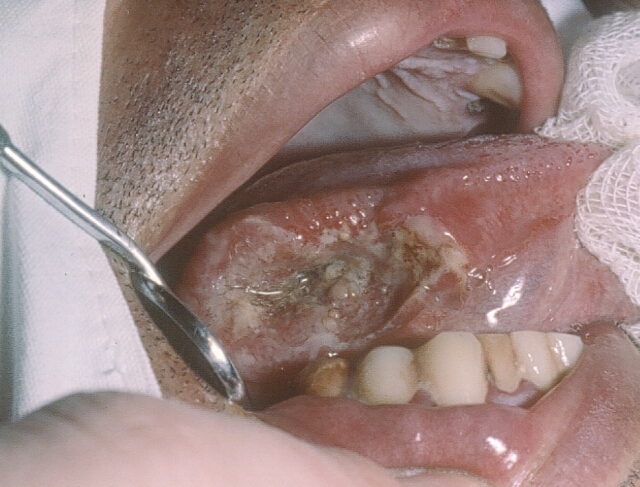
Fig. 5. Hombre con CEC de borde de lengua, extensa úlcera, que lleva a preguntarse, ¿Será difícil realizar el diagnóstico clínico? NO; ¿Porqué el paciente no consultó antes? No tengo respuesta clara para esto último, pero probablemente por falta de conocimiento. (Foto gentileza de Dr. M. Belvederessi).
| Acuérdese: EXAMINE BIEN A SUS PACIENTES, LA MAYORÍA DE LOS CEC LLEGAN CUANDO YA ESTÁN MUY EXTENDIDOS (VER FIGURA 6) o sea hay ya metástasis por lo menos a los nódulos linfáticos regionales. |
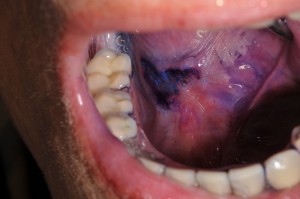
Fig. 6. Hombre 48 años, con lesión blanca hacia borde de lengua y piso de boca, cuya biopsia demostró carcinoma espinocelualr infiltrando al corion, con islotes epiteliales que comprimen hasta manojos de fibras musculares pero no los sobrepasan.
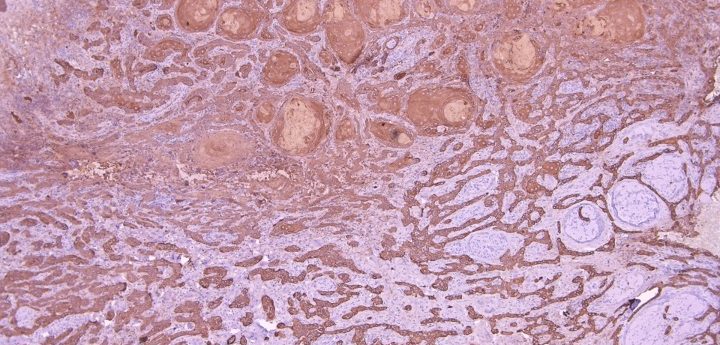
Fig. 7. Tinción inmunohistoquímica, pancitoqueratina, que permite visualizar algunos islotes epiteliales en corion adyacentes a capilares, desprendidos del epitelio e indicando una infiltración temprana.
Fig. 8. Mujer 58 años, con carcinoma en ventral de lengua, con área de leucoplasia en la zona anterior. Gentileza Dr. C. Araya.
 Fig. 9. Hombre 51 a., extensa lesión ulcerada, bordes indicados, asociada a zonas blancas. Carcinoma de borde lengua, ¿cómo se explica que hasta diciembre 2018 siguen llegando pacientes con este nivel de carcinoma? ¿En qué fallamos?
Fig. 9. Hombre 51 a., extensa lesión ulcerada, bordes indicados, asociada a zonas blancas. Carcinoma de borde lengua, ¿cómo se explica que hasta diciembre 2018 siguen llegando pacientes con este nivel de carcinoma? ¿En qué fallamos?
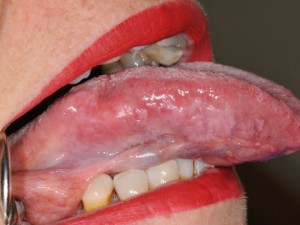
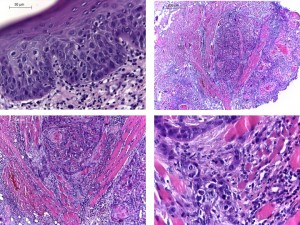
Fig. 10. Mujer 61 años, fumaba desde los 10 años (!), la lesión del borde derecho de lengua estaba presente aproximadamente desde hacia dos años, ahora a la palpación estaba indurada, no había úlcera, pero sí coloración rojiza y blanca como se observa en la imagen. En la biopsia, imagen inferior se observa epitelio de la superficie con displasia (estaba íntegro), y entre manojos de fibras musculares infiltración neoplásica.
Carcinoma espinocelular del piso de boca
También es más común en hombres, aunque ha aumentado la incidencia en mujeres. Como una entidad patológica se puede observar en casos pequeños, ya que en los avanzados existe al igual que en la lengua compromiso del reborde alveolar, la encía y/o la lengua (Fig 6). En los casos incipientes tampoco hay dolor, y puede apreciarse como eritroplasia. Cuando la lesión es de mayor tamaño puede haber dolor irradiado al oído, salivación excesiva, dificultad para mover la lengua y alimentarse, y generalmentese observa como una lesión ulcerada, de borde indurado (Fig. 5 y 6).70% de los pacientes acuden cuando la lesión es mayor a 2 cm y también entre el 50 y 60% ya tienen compromiso linfático (Fig. 6) al momento del examen inicial, generalmente en la zona del triángulo submandibular.
Fig. 11. Mujer 74 años, cáncer de piso de boca, a la derecha test azul de toluidina positivo.
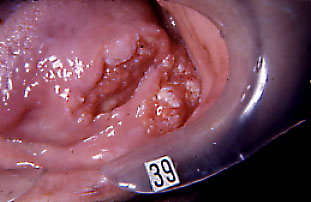
Fig. 12. Carcinoma espinocelular del piso de boca con úlcera de forma irregular, borde solevantado, que estaba indurado, extendiéndose hacia el reborde alveolar.

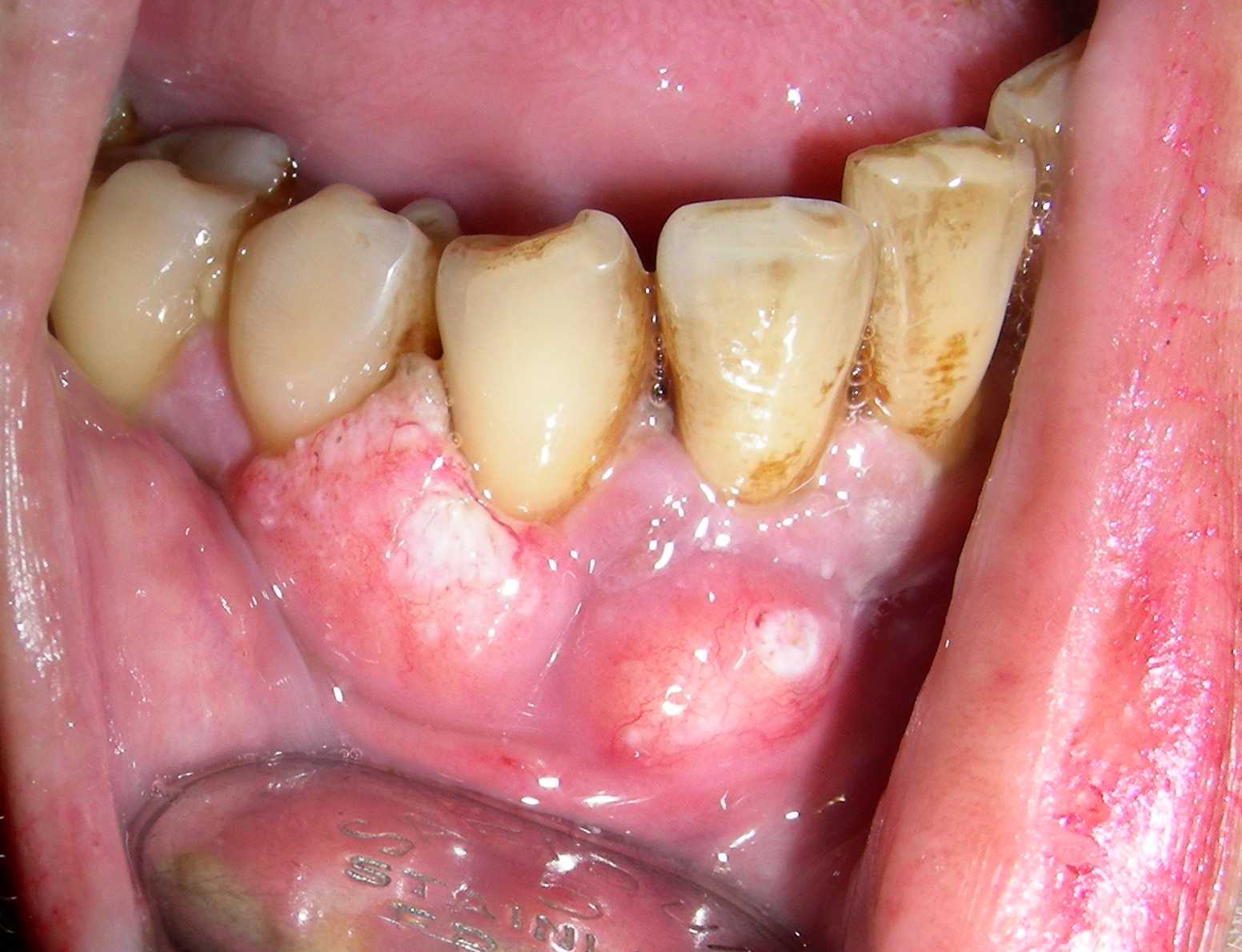

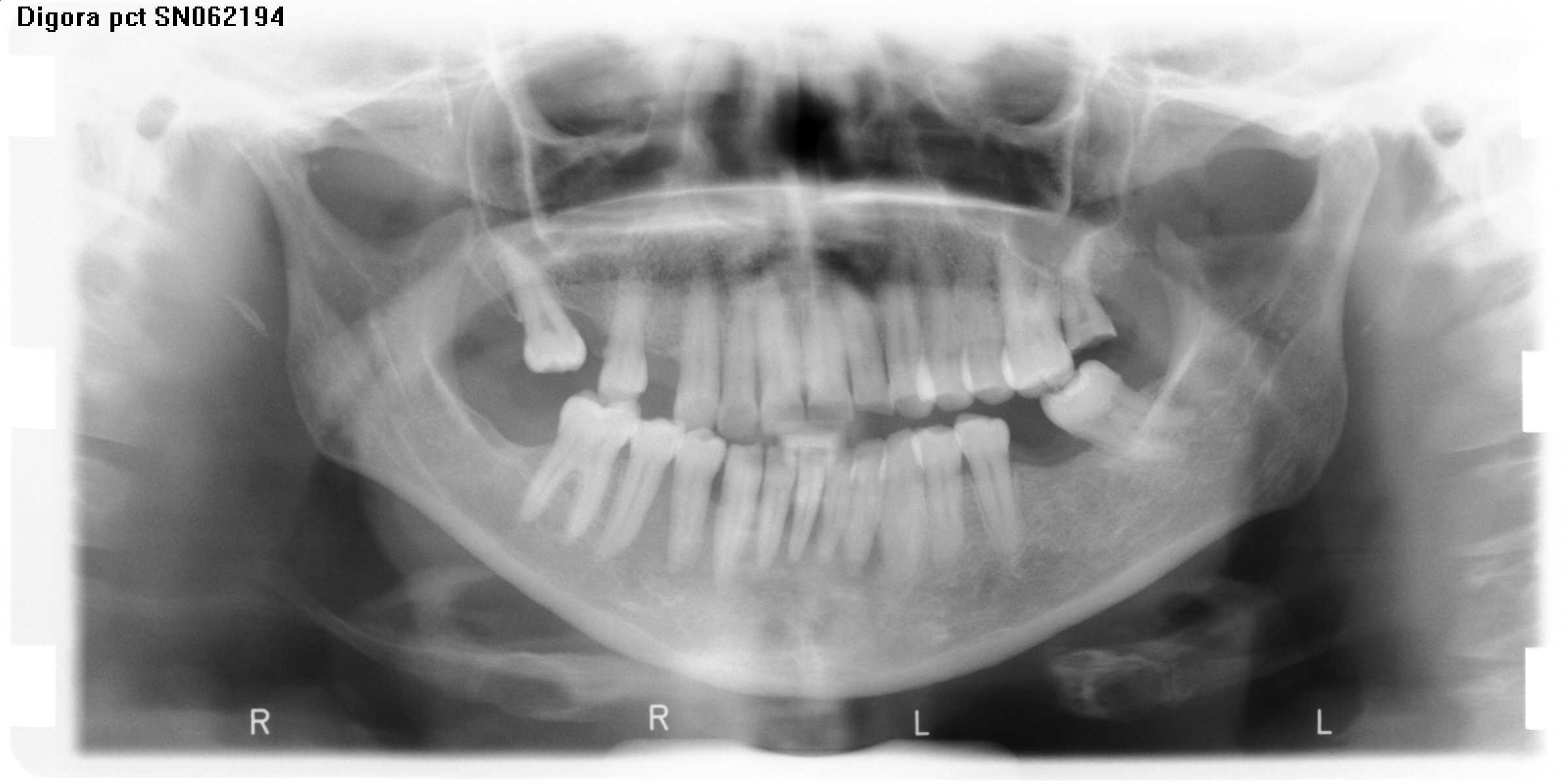
Fig. 13. Carcinoma espinocelular en mujer de 44 años con metástasis en nódulo submandibular, y las vistas intraorales que demuestran lesión en la encía vestibular de caninos y premolares derechos, y además extensa lesión en piso de boca, que era una caverna, negruzca con zonas rojizas, y bordes solevantados de consistencia firme. En la radiografía panorámica se aprecia zona de destrucción de hueso alveolar en canino e incisivos izquierdos, y también lesión apical en relación a incisivo superior. A veces el paciente llega con lesión tan extensa como en este caso ya que no reciben atención oportuna, la señora de estas imágenes había consultado inicialmente hace 10 meses, pero no se le había realizado la biopsia, ni realizado tratamiento.
Fig. 7. Hombre de 50 años, con metástasis bilateral por CE de piso de boca y reborde zona antero-inferior. Gentileza Dra. Milly Yañez, Hospital Las Higueras, Talcahuano, Chile.
Carcinoma espinocelular del labio
En el CE del labio es conveniente distinguir: CE del borde vermellón, de la mucosa labial y de la comisura, ya que existen factores externos diferentes en dichas ubicaciones anatómicas. EL CE del borde vermellón se caracteriza por ser una ubicación frecuente en las personas de origen caucásico (personas de tez blanca, delgada, ojos azules), que tienen oficios o pasan muchas horas del día expuestos al sol.Las personas de origen hispánico de tez oscura, o los negros, tienen mucho menor incidencia de este tipo de CE. El 95% o más se ubica en el borde vermellón del labio inferior, y en el tercio medio,con aspecto costroso, a veces ulcerado, con bordes indurados y puede tener un aspecto hemorrágico.
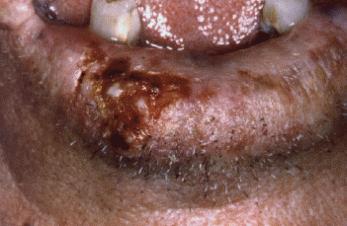
Fig. 14. Carcinoma espino celular del borde bermellón, ulcerado. Note el límite difuso de la unión mucocutánea


Fig. 15. Carcinoma espino celular del labio inferior, originado en fisura que presentaba el paciente (hombre de 68 años) desde hacía varios meses. Note la lesión solevantada que se ha extendido hacia la mucosa labial desde el borde vermellón con cambios en su color y consistencia. Puntos de sutura indican de donde fue tomada biopsia parcial, tomando parte de mucosa sana y del CEC. Gentileza de la Dra. A. Basili, Hospital San Juan de Dios, Santiago.
El principal signo al momento del diagnóstico es la ulceración, que puede ser profunda, de borde indurado, o levemente solevantado, y puede tener larga evolución, cerca del 20% relata que tenía lalesión por más de dos años. Generalmente el aspecto de la mucosa vecina, especifícamente en el vermellón adyacente, se observa con cambios propios de queilitis actínica, con leve acartonamiento, límite mucocutáneo difuso y de color más pálido que lo normal. Generalmente cuando presenta menos de 2 cm es raro que se observen metástasis a diferencia de lo que ocurre en lengua o piso de boca. En la mucosa labial se observa CE, en relación a zonas leucoplásicas, especialmente en grupos que tienen el hábito de masticar tabaco o utilizar snuff, aquí en Chile afortunadamente no practicado y por lo tanto muy raro de observar en dicha ubicación. En la comisura labial se observa muchas veces precedido de una leucoplasia por cándida de aspecto moteado, y también raro en Chile.
El CE del paladar, duro o blando, y de la mejilla no son muy frecuentes en nuestro medio, y generalmente se observan en pacientes que presentan hábitos de fumar e ingerir alcohol y también cuando se presentan es en etapas avanzadas en que generalmente existe compromiso de otros tejidos vecinos, tal como hueso, o gran compromiso en superficie, como se aprecia en la imagen del paciente que también presentaba leucoplasia en la otra mejilla (Fig. 8a y b).
16a
16b
Fig. 16 a y b. Carcinoma en una mejilla y la otra con leucoplasia en hombre mayor de 65 años, que presentaba en cara interna de mejilla derecha (8a) extensa lesión ulcerada, irregular, con induración, extendiéndose hasta la comisura, y en mejilla izquierda extensa zona de leucoplasia (8b). (Fotos gentileza de G. Laisle, UM 2004).
Carcinoma de la encía y el reborde alveolar.
Uno de los problemas con el CE de la encía es la posibilidad que se presente como una enfermedad periodontal que no responde a los tratamientos convencionales, y por lo tanto es deber del cirujano dentista, o el periodoncista, investigar qué sucede y realizar biopsia en una lesión que al cabo de 15 días se mantiene sin cambios. El CE de la encía es más frecuente en mujeres y es la única ubicación de la cavidad bucal en donde las mujeres tienen más CE que los hombres (Barash y col. 1995).
Fig. 17. Mujer de 41 años, que presentaba úlcera en reborde superior desde hace tres meses, iniciándose después de extracción de molar en la zona, la cual no cicatriza .
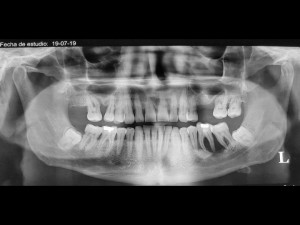
Fig. 18. La misma paciente de la foto clínica anterior, observándose en este detalle de ortopantomografía, destrucción de la zona de la tuberosidad y prácticamente llegando la lesión a seno maxilar.

Fig. 19. Mujer de 69 años con CEC del reborde que infiltra al hueso ocasionando marcada destrucción, con borde difuso. Gentileza del Dr. Marcos del Solar.

Fig. 20. CEC del reborde que se extiende hacia el fondo del vestíbulo inferior en un hombre con descuido considerable de su higiene oral, hallazgo frecuente en estos pacientes.
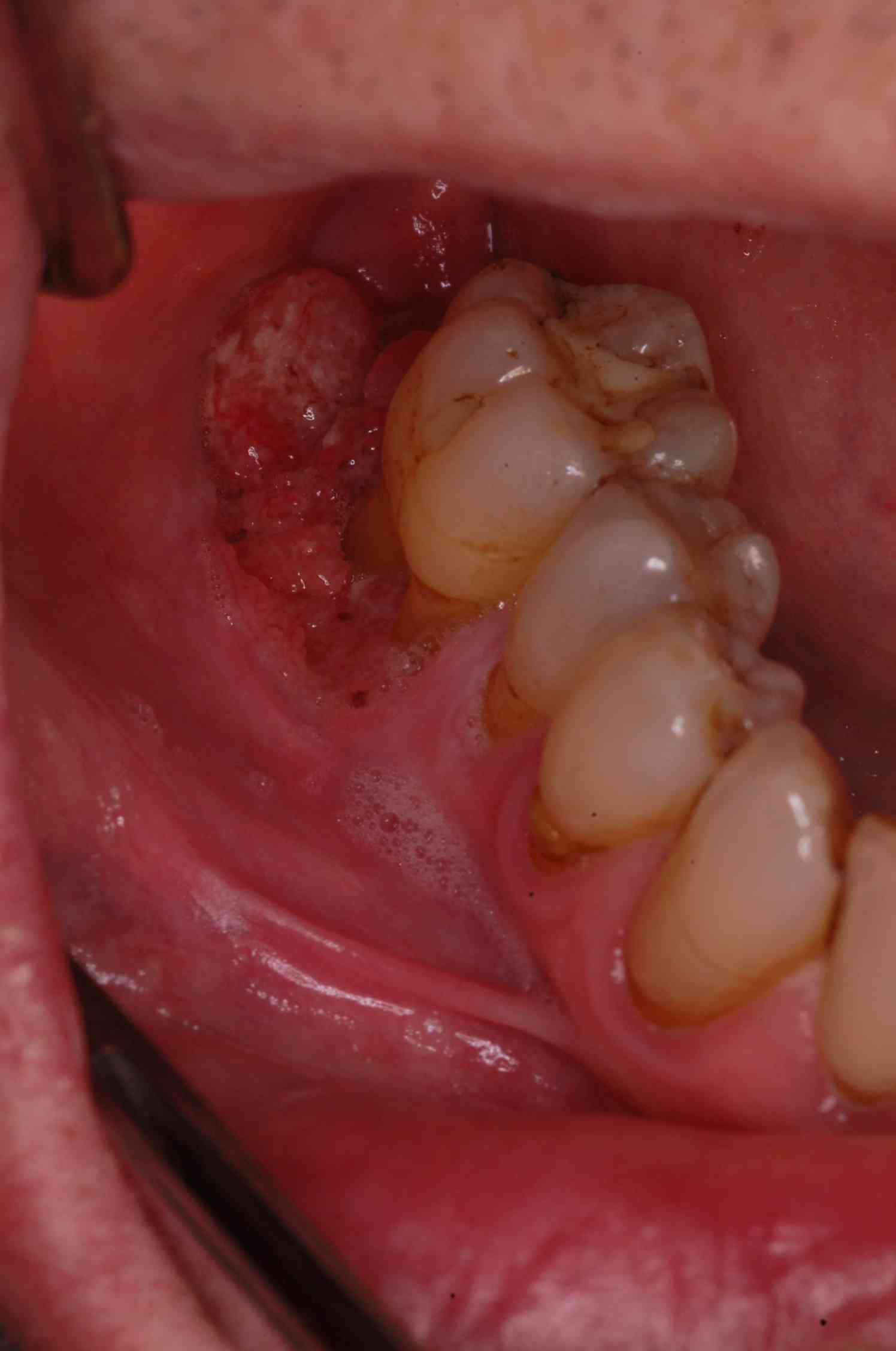
Fig. 21. Hombre 68 años con tumoración en zona de segundo molar inferior, que fue extraido hace unos meses, pero en el alveolo y ahora extendiéndose hacia el fondo del vestíbulo se aprecia tejido irregular, color rosado, indoloro.
 14a
14a  14b
14b
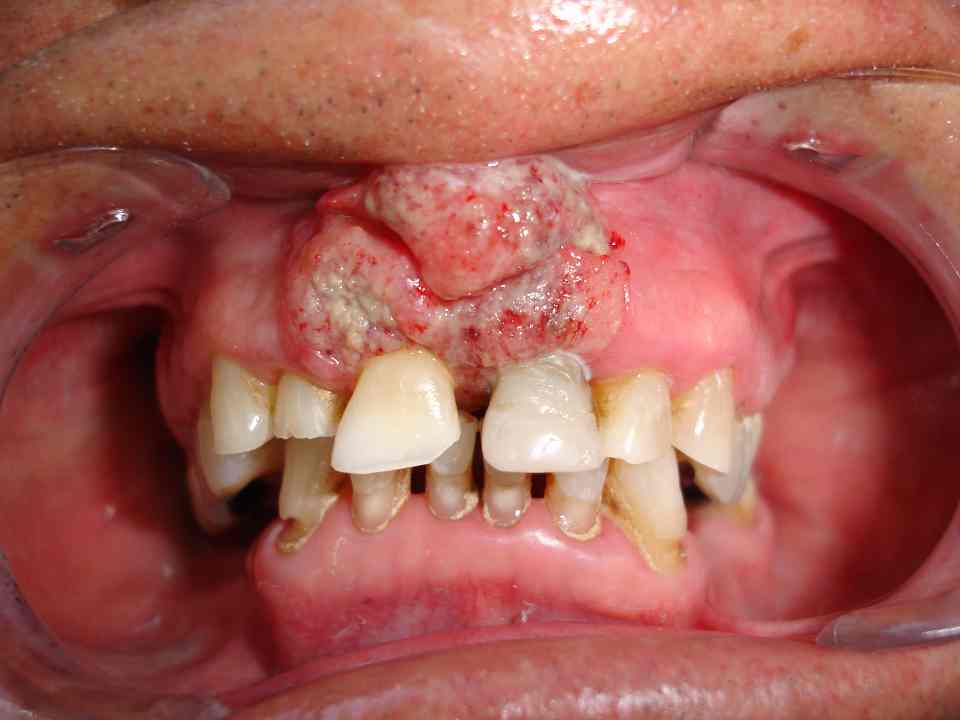
Fig. 22. Hombre 79 años con tumoración en encía antero superior, desde hace seis meses, ulcerada, puntos hemorrágicos, bordes indurados, en cuya radioagrafía periapical (14b) no se observó una gran pérdida del hueso alveolar. Fotos gentileza de Dra. X. Sierra, Hospital Felix Bulnes, Santiago, Chile.
Fig. 23. Hombre 71 años, tumor ulcerado en reborde y extendiéndose a paladar. Necesario estudio radiográfico, tac, y descartar tumor que pudiera provenir de seno maxilar. Resultó carcinoma espinocelular moderadamente diferenciado de la mucosa.
Fig. 24. Hombre 52 años que acudió por movilidad dentaría en molare (3.6-3.7), la radiografía panorámica muestra lesión radiolúcida extensa. Se trató una semana con antibioterapia sin mejoría. Biopsia demostró carcinoma espinocelular. Gentileza Dr. Alejandro Zurbuchen, U. Mayor, Odontología, Temuco.
Histopatología del CE
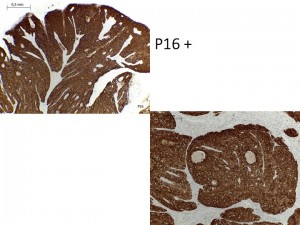
El CE se caracteriza por presentar epitelio con signos de anaplasia dispuesto en cordones o islotes de células pleomórficas,algunas hipercromáticas, mitosis atípicas y abundantes, con aumento de relación núcleo/citoplasma, generalmente nucléolos prominentes, y formación de perlas de queratina. Estas perlas son más frecuentes en aquellos CE bien diferenciados, o sea que tienen más parecido con el epitelio de revestimiento, mientras que en aquellos pobremente diferenciados se observan escasas o ausencia de perlas de queratina, epitelio poco parecido al de la mucosa, abundantes mitosis, y para poder distinguir de otros tumores indiferenciados se pueden utilizar marcadores de citoqueratina. Generalmente como la lesión está ulcerada se observa infiltrado linfo-plasmocitario entre las células neoplásicas, y en las zonas adyacentes a los tejidos vecinos se puede observar una infiltración con islotes de bordes amplios o dispuestos como en hileras, siendo de peor pronóstico en estos últimos al igual que en los pobremente diferenciados. En general el patólogo debe informar acerca de si se trata de un CE bien diferenciado, moderadamente diferenciado, pobremente diferenciado (también se ha utilizado en grados (I, II, III y IV); informar si existen células neoplásicas en los bordes quirúrgicos, y evaluar el frente de invasión (o sea determinar en el límite de tejido sano y tumor: grado de pleomorfismo, tipo de islotes que infiltran, grado de inflamación en ese borde y grado de diferenciación).
Hoy en día también es muy importante en carcinomas, especialmente orofaringe, considerar si se trata de CEC no queratinizante, realizar tinción p16 (Fig. 16), la cual en un alto porcentaje que es positiva está indicando asociación con VPH, y no diagnosticarlo como «pobremente diferenciado», ya que esta variedad de CEC tiene mejor pronóstico.

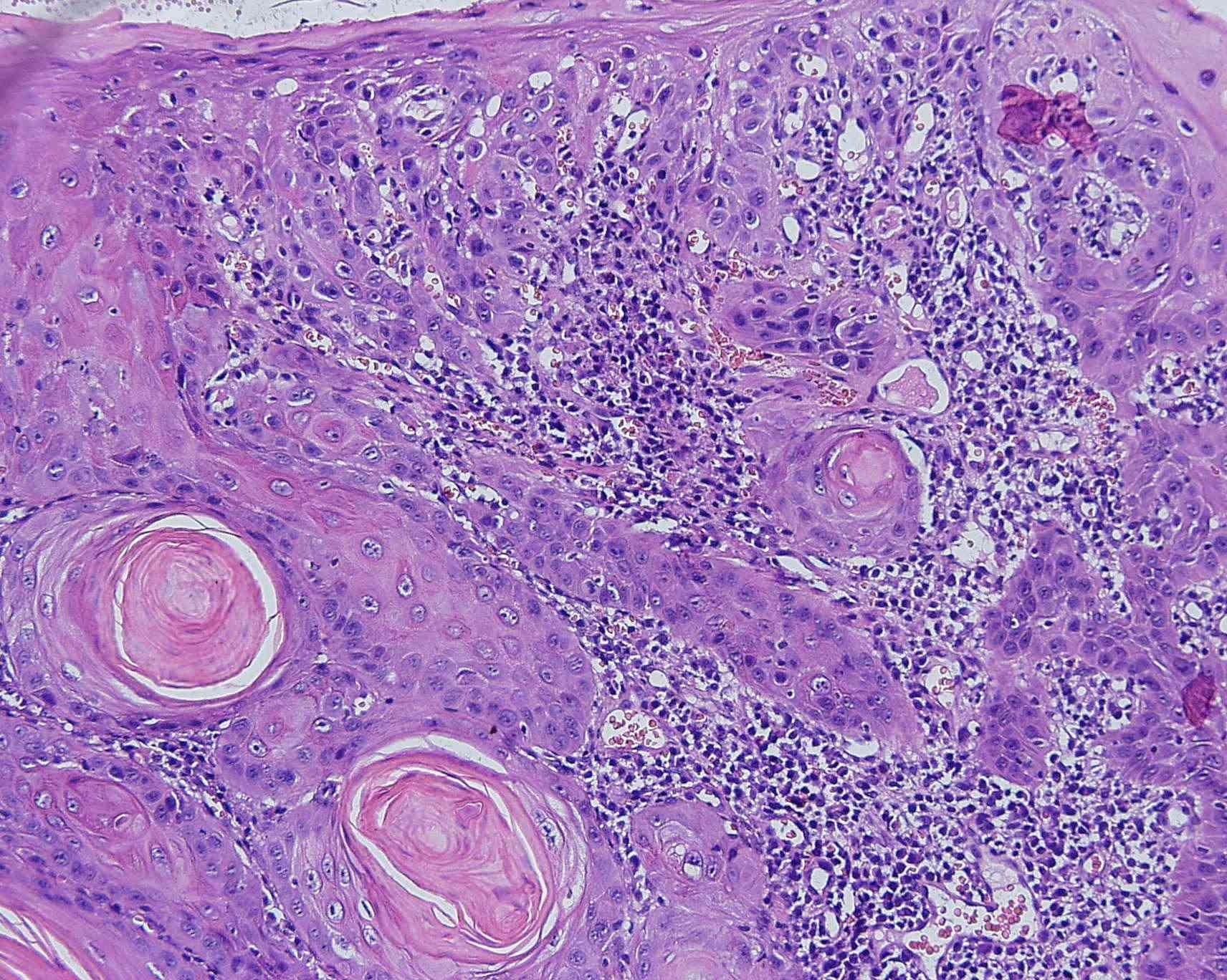
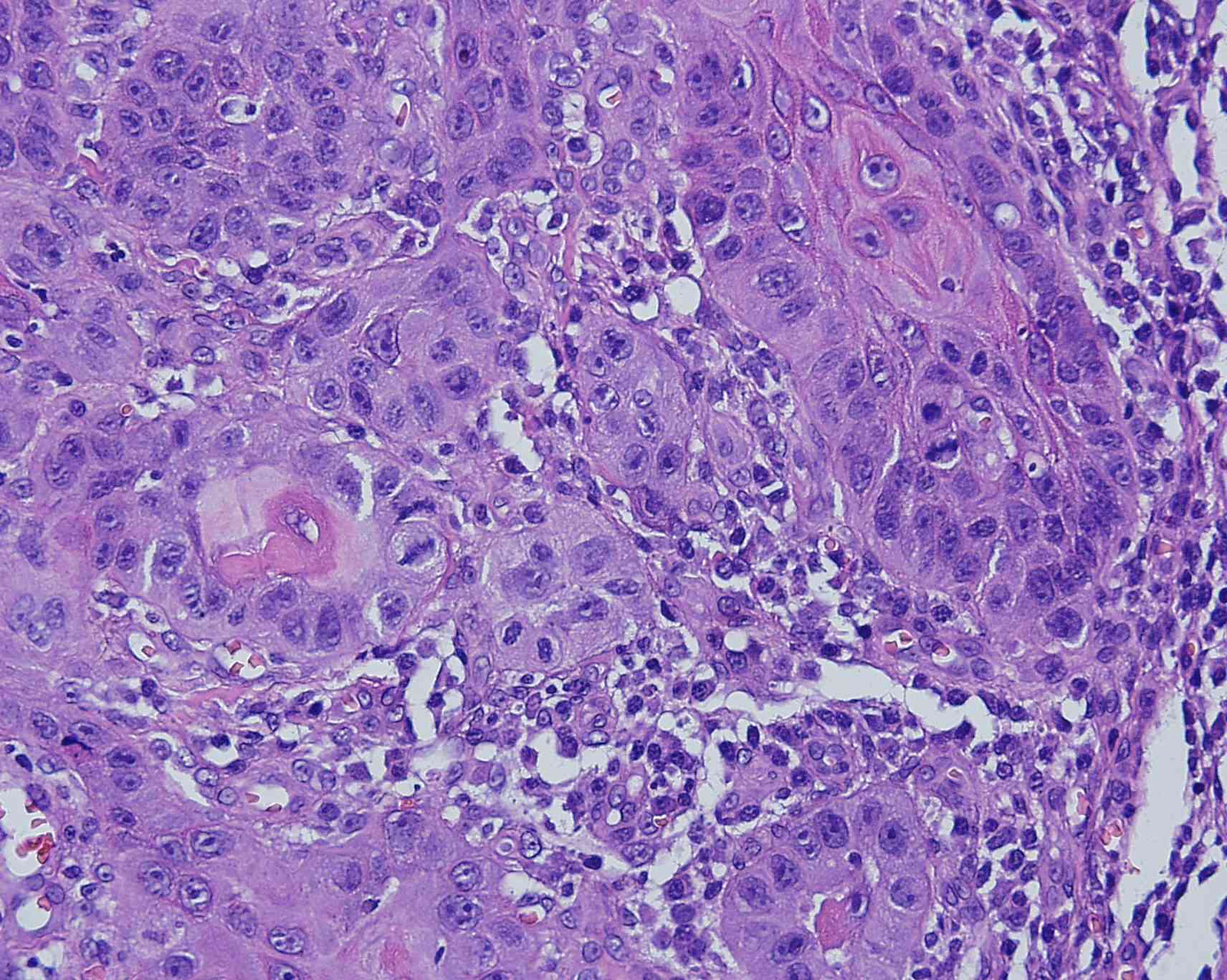
Fig. 25. Aspecto histopatológico de carcinoma espinocelular bien diferenciado, queratinizante, del borde de lengua, donde se aprecia islotes epiteliales con material eosinofílico, correspondiente a perlas de queratina, con evidentes células atípicas en su periferia. En el mayor aumento, foto inferior, se puede distinguir mitosis atípicas, pleomorfismo e hipercromatismo.
Fig. 26. CEC no queratinizante, hombre de 52 años tumor ubicado en pilares amigdalianos derechos, con adenopatía bilateral, se observa HE y con tinción p16+. Arriba varias imágenes del CEC con distinto aumento y abajo tinción p16 marcadamente positiva, tanto a nivel citoplasmático como nuclear.
Referencias Bibliográficas
- Pindborg JJ. Oral Cancer and Precancer. Bristol, J Wright, 1980.
- Barash A, Gofa A, Krutchkoff DJ. Squamous cell carcinoma of the gingiva. A case series analysis. Oral Surg Oral Med Oral Pathol Oral Radiol Endo1995; 80:183-7.
- En internet vea : National Cancer Institute, Lib and oral cavity cancer. CancerWeb.
Retroalimentación
1. ¿Qué factores están asociados con el CE del labio?
2. ¿Por qué la mayoría de los pacientes con CE de la lengua llegan en etapas avanzadas, con tumores de más de 2 cm?
CICLO DE PRACTICA III
Se considera como una variante del CE y es de bajo grado de malignidad. Este tipo de cáncer es más común en hombres mayores de 50 años, fumadores, pero especialmente en personas que mastican tabaco, hábito poco común en Chile, y acá en Chile, me parece que fuera más común en mujeres. Tiende a crecer más en superficie y no infiltra mayormente a los tejido vecinos, por lo cual tiene un grado menor de malignidad, y generalmente es una lesión blanca de aspecto verrucoso, ubicada en la cara interna de la mejilla o encía/reborde alveolar, sobre-infectada con cándida. En la histología se observa una proliferación epitelial verrucosa, con múltiples grietas rellenas de paraqueratina, al igual que en su superficie, con marcada acantosis, y signos de atipías, leves a moderadas. Cerca del 20% de los CV presentan focos de CE por lo que es necesario, al tratarse de lesión generalmente muy extensa, realizar múltiples cortes. El tratamiento generalmente es quirúrgico, obteniéndose pocas recidivas. A veces se encuentra pacientes que han presentado lesiones de leucoplasia durante muchos años, que presentn lesiones verrurcosas, después áreas de carcinoma verrrucoso, y finalmente hacen CEC (Fig. 19). Cuando se observa este tipo de lesión se ha dado el nombre de leucoplasia verrucosa proliferativa y al parecer es la lesión que tendría mayor probabilidad de llegar a carcinoma. En un mismo paciente pueden encontrarse áreas de hiperqueratosis, otras de hiperqueratosis con displasia (leve, moderada o marcada) y también zonas de carcinoma.
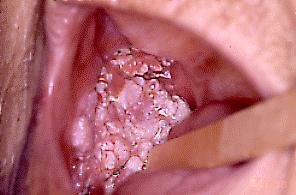
Fig. 27. Carcinoma Verrucoso de cara interna de mejilla, en mujer de71años.
Fig. 28. Carcinoma Verrucoso de cara interna de mejilla, en mujer donde se aprecia extensa lesión en reborde superior, extendiéndose hacia el paladar duro donde se observa área eritematosa. Note también fisura en comisura derecha por cándida.
 a
a 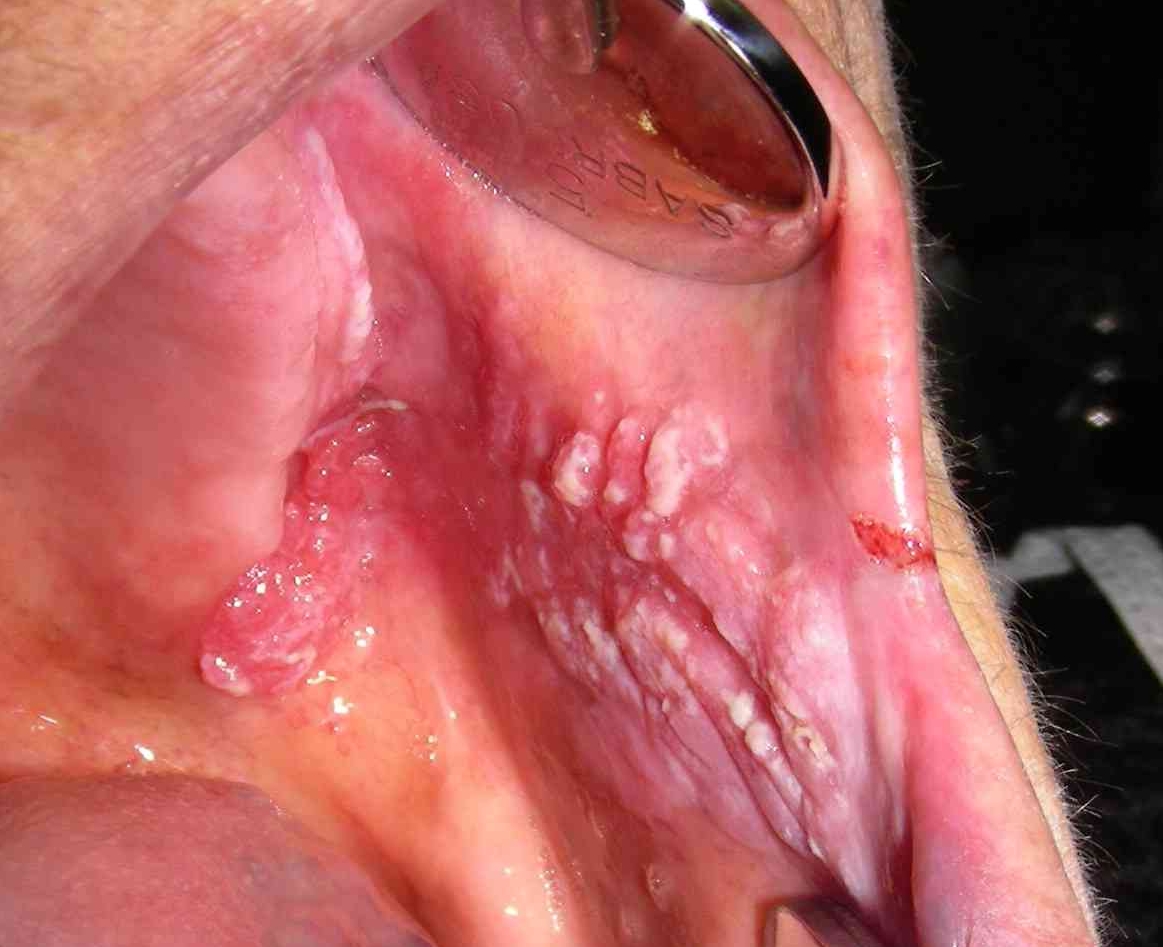 b Fig. 29. Mujer de 82 años que presentaba múltiples lesiones en mucosa de mejillas, y hacia fondo de vestíbulo superior izquierdo. Biopsia de la lesión de mejilla derecha (a) demostró Carcinoma verrucoso y zonas de displasia epitelial. (Gentileza de Dr. J. Pérez, HBLT).
b Fig. 29. Mujer de 82 años que presentaba múltiples lesiones en mucosa de mejillas, y hacia fondo de vestíbulo superior izquierdo. Biopsia de la lesión de mejilla derecha (a) demostró Carcinoma verrucoso y zonas de displasia epitelial. (Gentileza de Dr. J. Pérez, HBLT).
Fig.30. Mujer de 92 años, con lesión blanquecina y crecimiento verrugoso en cara interna de mejilla, cuatro años antes ya se había diagnosticado carcinoma verracoso en esa zona.
 31a
31a 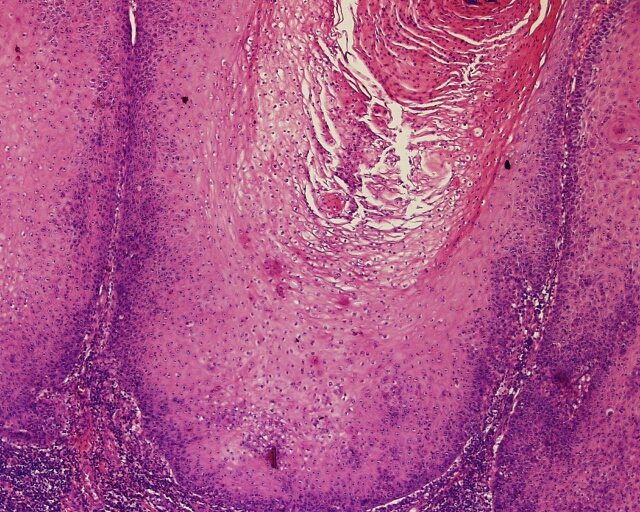 31b
31b
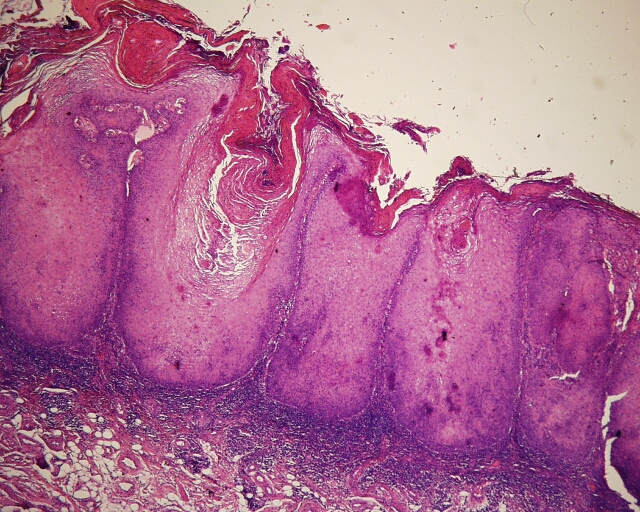
Fig. 31. Histopatología de carcinoma verrucoso. 18a, aumento menor, con epitelio plano pluriestratificado donde se pueden aprecian grietas llenas de queratina. 18b mayor aumento de las zonas agrietadas.
En USA suelen denominar a esta lesión epitelioma basocelular, ya que en general tiene poca agresividad e inclusive en muchas estadísticas de cáncer no se le incluye. El CB es una lesión exclusiva de la piel y de preferencia se ubica en la cara, salvo en el Síndrome de Nevos basocelulares (SNBC), donde se puede encontrar en la palma de la mano o planta del pié (Fig. 20). Generalmente es una lesión única, más frecuente en adultos y se considera que existen algunos factores predisponentes para su aparición: piel delgada (personas de tipo «caucásico») con antecedentes de exposición de muchos años al sol, o que han sido irradiados. En las personas expuestas a contaminantes como arsénico, como ocurre en Antofagasta, Chuquicamata, se presenta más frecuentemente carcinoma epidermoide en la piel. Generalmente el CB no da metástasis, y la frecuencia de este hecho menor al 0.05% es lo que lleva a considerar al CB prácticamente como lesión benigna. Los raros casos de metástasis han sido en lesiones ulcerativas, muy grandes, con frecuentes recidivas, con marcada invasión local. Lever describe cinco tipos clínicos: 1) nódulo-ulcerativo (el más común), 2) pigmentado, 3) similar a morfea o fibrosante, 4) superficial y 5) fibroepitelioma.
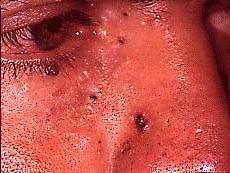
Fig. 32. Cárcinoma basocelular múltiple en párpado y en parte lateral de la nariz en paciente que presentaba el síndrome carcinomas nevoides basocelulares.
Además existen tres síndromes asociados con CB: además del SNBC (asociado con queratoquistes de los maxilares y anomalías esqueletales, autosómico dominante), el síndrome de nevus basocelular unilateral lineal y el síndrome Bazex. El tipo clínico de CB nodulo-ulcerativo empieza como pequeño nódulo aperlado, a menudo con vasos telangiectásicos en su superficie, y en cuanto crece puede presentar ulceración central, esta úlcera puede crecer lentamente, y presentar borde indurado, aperlado y se denomina ulcus rodent. Cuando el CB se ubica en zonas cerca a cartílago (pabellón auricular y nariz) tiende a ser más agresivo. El aspecto histopatológico más importante es la proliferación de células ovaladas o alargadas, de escaso citoplasma, y dicho citoplasma no se observa bien delimitado dando el aspecto que las células tuvieran un citoplasma común, sin tonofilamentos y similares al estrato basal, dispuestas en islotes grandes, homogéneos, separados por tabiques conjuntivales e infiltrando la dermis papilar y reticular. Generalmente en la dermis se observa infiltrado inflamatorio, especialmente intenso cuando la lesión está ulcerada. Puede observarse en el CB diferenciación hacia estructuras pilosas y se les denomina queratósicos, hacia glándulas sebáceas y son quísticos, hacia glándulas apocrinas o ecrinas y son adenoides o no tener diferenciación y son sólidos. A veces puede encontrarse amiloide, pigmento melánico (CB pigmentado), marcada fibrosis entre las células basales proliferantes (CB fibrosante).
Referencias Bibliográficas
- Batsakis JG, Hybels R, Crissman JD, Rice DH. The pathology of head and neck tumors: verrucous carcinoma, part 15. Head & Neck Surg 5:29-38,1982.
- Lever WF, Schaumburg-Lever G. Histopathology of the skin. JB Lippincott Co. Philadelphia, 6th ed., 1983:562-575.
Retroalimentación
1. ¿A qué se debe el buen pronóstico del Carcinoma verrucoso?
2. ¿Qué tipos de Carcinoma basocelular conoce?
3. ¿Cuáles son las principales características del síndrome de nevos basocelulares?
CICLO DE PRACTICA IV
(Ver también unidad de linfoadenopatías)
El linfoma como su nombre indica es fundamentalmente un tumor originado en los nódulos linfáticos, por lo tanto no es muy común en la cavidad bucal, pero debido a la presencia de nódulos linfáticos en el cuello, submandibulares, región de la parótida, anillo de Waldeyer, el dentista puede detectar esta tumoración. Generalmente el paciente presenta uno o dos nódulos palpables en alguna de las regiones antes mencionadas, que crecen lentamente, y que a medida que crecen aparecen más nódulos detectables, pudiendo estar la piel fija a ellos, o también, especialmente en el paladar o maxilares, puede presentarse como una gran tumoración recubierta por mucosa enrojecida o de color normal. Los linfomas se clasifican en la actualidad de bajo, mediano y alto grado de malignidad (Tabla I), y en niños es más frecuente los de alto grado de malignidad, que tienen mayor grado de curabilidad con la quimioterapia actual, y en boca la mayoría de ellos son originados en linfocitos B.
Clasificación de Linfomas No Hodgkin |
| Tipo | Frecuencia | Edad Media | Curabilidad |
| Bajo Grado de malignidad | |||
| Linfocítico células pequeñas | 4% | 61 | No confirmada |
| Folicular de células pequeñas clivadas | 23% | 54 | No confirmada |
| Folicular celularidad mixta | 8% | 56 | Controvertida |
| Mediano Grado de malignidad | |||
| Folicular de células grandes | 4% | 55 | Controvertida |
| Difuso de células pequeñas clivadas | 7% | 58 | Controvertida |
| Difuso celularidad mixta | 7% | 58 | Si |
| Difuso de células grandes | 20% | 57 | Si |
| Alto Grado de malignidad | |||
| Inmunoblástico | 8% | 51 | Si |
| Linfoblástico | 4% | 17 | Si |
| Células pequeñas no clivadas | 5% | 30 | Si |
(Tomado de Armitage JO. Treatment of non-Hodgkin’s lymphoma, N Engl J Med 1993:328; 1023-1030).
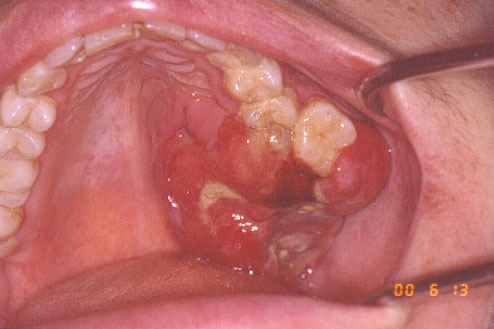
Fig. 33. Linfoma de zona del reborde en mujer de 42 años que presentó la tumoración con marcada movilidad de molares de la zona, extendiéndose hacia el fondo del vestíbulo y paladar duro. La biopsia confirmó linfoma de células T, variedad poco común en paladar. Foto gentileza de Dra. A. Basili, HSJD.
Otro tipo de linfomas son los tipo Hodgkin, también llamada Enfermedad de Hodgkin, aunque se prefiere el término Linfoma de Hodgkin (LH), muy poco frecuente en la cavidad oral, y que también es mucho más frecuente como lesión tumoral de los nódulos linfáticos. En el 70% de los casos los nódulos de la región cervical o supraclavicular están afectados y es más común en hombres, entre los 15-35 años, y también después de los 50 años.
En todo paciente con linfoma se debe establecer en qué estado se encuentra (Tabla II). En el caso de pacientes que no tienen signos sistémicos se clasifican en categoría A, y aquellos con pérdida de peso, fiebre, sudoración, prurito, u otro signo son categoría B. Además se determina el estado de la enfermedad de acuerdo a la clasificación Ann-Arbor. Por lo tanto se determina estado IA, IB, IIA, IIB, etc.
Tabla IV. Estados para la clasificación de Linfomas.
Estado |
Características del compromiso |
| I | Una cadena o un sitio extranodular |
| II | Dos o más cadenas al mismo lado del diafragma, o una cadena con un sitio extranodal |
| III | Nódulos a ambos lados del diafragma, posiblemente con compromiso de órgano extra linfático o del bazo o ambos. |
| IV | Difuso o diseminado en uno o más órganos extra linfáticos,con o sin compromiso nodular |
En el aspecto histopatológico del LH, es importante encontrar la célula de Reed-Sternberg, binucleada, con nucléolos prominentes, la cual se acompaña de infiltrado linfocitario y según este se divide desde el punto de vista histológico en :
- predominio linfocitario
- esclerosis nodular
- celularidad mixta
- depleción linfocitaria
El tratamiento del LH en los últimos años ha progresado mucho, y dependerá del estado (I ó II), y cuando está localizado se utiliza solamente radioterapia, en estados III y IV se utiliza de preferencia quimioterapia (mecloretamina, vincristina, procarbazina y prednisona), salvo que exista compromiso del mediastino donde debe además utilizarse radioterapia.
Referencias Bibliográficas
- Neville BW, Damm DD, Allen CM y Bouquot JE. Oral & Maxillofacial Pathology,WB Saunders Co., Philadelphia, 1995: 429-434.
Retroalimentación
1. ¿Qué síntomas/signos puede presentar un paciente con linfoma de Hodgkin?
2. ¿Qué linfomas conoce de bajo grado de malignidad? Cuales son curables?
CICLO DE PRACTICA V
Sarcomas de la mucosa oral
Sarcoma es un tumor maligno originado del tejido mesenquimático, y afortunadamente no son muy comunes en la cavidad oral, aunque la mayoría se presentan en niños, y tienen un pronóstico malo.
Pueden originarse de fibroblastos (fibrosaroma), del músculo (leio y rabdomiosarcoma), de la fibra nerviosa (neurilemoma maligno), de vasos sanguíneos (angiosarcoma y sarcoma de Kaposi) u otras variedades tales como fibro-histiocitoma maligno, sarcoma alveolar, etc. Cada uno de ellos presenta características clínico-patológicas propias pero debido a que constituyen menos del 1% de todos los tumores malignos de la boca no los tratamos en estas unidades en detalle.
Metástasis
La diseminación a distancia de un tumor maligno es una de sus principales características y observar esto en la cavidad oral también es un hallazgo poco frecuente, ya que la mayoría de los tumores malignos ocasionan metástasis en pulmón, hígado, riñón, mucho antes que en los huesos maxilares, sitio más común en la región oral.
En la boca es posible encontrar metástasis de adenocarcinomas a nivel del cuerpo mandibular, y es muy raro en tejidos blandos. Generalmente es una lesión tumoral, que puede confundirse con un proceso tipo osteomielitis, y que ocasiona una lesión normalmente radiolúcida (salvo en los casos de primarios de próstata que ocasionan lesiones radio-opacas),en una persona de edad avanzada, mayor de 60 años. En el caso de mujeres, el tumor primario generalmente es mama, y en el hombre, pulmón.Cerca del 30% de los casos presentan inicialmente la lesión en la mandíbula antes de detectarse el primario. La histopatología de esta lesión es similar al primario. En cuanto al pronóstico y tratamiento como es lógico pensar es bastante reservado en la mayoría de los casos.
Referencias Bibliográficas
1. Neville BW, Damm DD, Allen CM y Bouquot JE. Oral & Maxillofacial Pathology, WB Saunders Co., Philadelphia, 1995: 400-411.
Publicaciones acerca de Cáncer oral en Chile (puede bajar los pdf):
1. Riera P, Martinez B. Morbilidad y mortalidad por cáncer oral y orofaríngeo en Chile. Rev Med Chil. 2005 May;133(5):555-63. canceroral_chile_riera_martinez
2. Momares B, Contreras G, Martínez B, Avalos N, Carmona L. Sobrevida en carcinoma espinocelular de la mucosa oral. Rev Chil Cir 2014 Dic; 66(6):568-576. sobrevida_cec_rev_cir_momares_etal
3. de la Fuente M, Diaz M, Martínez B. Carcinoma espinocelular de lengua: estudio de sobrevida a 5 años. Rev Clin Periodoncia Implantol Rehabil Oral. 2016;xxx(xx):xxx—xxx cec_lengua_sobrevida_mateo_delafuente
4. Cabello T, Sazo N, Salgado A, Martinez B. Sobrevida en carcinoma espinocelular de labio. Rev Med Chile 2015; 143: 847-855. cec_labio_sobrevida
Retroalimentación:
- Defina metástasis.
2. A donde se disemina inicialmente un carcinoma de borde de lengua? Por qué?