| TOPICO | COMPLICACIONES PERIMAXILARES DE INFECCIONES ODONTOGÉNICAS. |
| TIEMPO APROXIMADO | 45 MINUTOS |
| AUDIENCIA | CURSO PATOLOGIA ORAL, 3er año, Facultad de Odontología, U Mayor |
| INSTRUCTORES DR. | BENJAMIN MARTINEZ R. |
- I. Racional.
- II. Objetivos Terminales.
- III. Objetivos Específicos.
- IV. Test Inicial.
- Ciclo de Práctica I.
- Ciclo de Práctica II
- Ciclo de Práctica III
- Ciclo de Práctica IV
- Ciclo de Práctica V
- V. Test Final.
I. RACIONAL:
Una complicación frecuente que ocurre en la necrosis séptica es la diseminación de la infección. El dentista debe diagnosticar y tratar correctamente esta infección que puede ser severa y ser causa importante de morbilidad de origen dentario.
II. OBJETIVOS TERMINALES:
El alumno podrá diagnosticar y reconocer las principales complicaciones de infecciones maxilofaciales, e igualmente describir sus principales aspectos.
III. OBJETIVOS ESPECIFICOS:
El alumno podrá describir las principales características de las complicaciones de la necrosis séptica o de otro origen dentario, y algunos aspectos demográficos de ellas. También podrá reconocer las características clínicas de absceso submucoso, abscesos subperióstico, absceso subcutáneo, celulitis, osteoflegmón, adenitis, periadenitis y adenoflegmón.
CICLO DE PRACTICA I:
INTRODUCCION
Estas complicaciones son debidas a la diseminación a distancia de la inflamación y/o productos de ella que se diseminan por vía linfática y/o sanguínea, o a cambios en la flora, o en la infección misma, o también por trauma u otros factores que actúen en un proceso localizado y permitan que se disemine, o también por disminución de la capacidad de resistencia del individuo por alguna otra enfermedad concomitante (o sea, factores que dependen del agente o del hospedero). La diseminación del proceso ocurre también por la falta del organismo para circunscribir el pus, que va a diseminarse por vías poco comunes desde el hueso hacia otras ubicaciones que dependen del sitio mismo de donde se inicia el proceso, la anatomía local, los planos musculares y de las fascias.
En las infecciones de origen odontogénico aproximadamente el 75% de los gérmenes aislados son anaerobios, la mayoría peptoestreptococos, fusobacterias y bacteroides, el otro 25% son aerobios. Debe tenerse en cuenta que los gérmenes pueden variar durante la evolución y gravedad de un proceso infeccioso. En la primera fase de una infección odontogénica es frecuente aislar sólo germen estreptococo facultativo, cuando se encuentra ya en absceso puede cultivarse flora polimicrobiana, con tres a seis microorganismos obtenidos de una misma muestra, tendiendo a ser más anaerobia, lo que parece indicar que la flora aerobia y facultativa proporcionan un ambiente favorable para el crecimiento de bacterias anaerobias, probablemente po rel aporte de nutrientes como vitamina K, y un pH favorable. La gravedad de la infección como se ha señalado puede ser por el germen y se ha observado una asociación significativa con fusobacterium nucleatum en infecciones más agresivas comprometiendo distintos espacios fasciales o con intensa inflamación, dolor y trismus.
Como en cualquier infección es necesario establecer el germen o gérmenes causantes de estos cuadros y conviene tener presente para la realización de cultivo (lo cual, la verdad sea dicha, raramente efectuamos !, ya que la mayoría responde con una antibioterapia convencional):
-
- Evitar la flora normal de la cavidad oral, para que el cultivo tenga un verdadero valor clínico.
- Tener presente que en la mayoría se encuentran gérmenes anaerobios, que requieren de un transporte y cultivo especial, y debiera consultarse previamente con el laboratorio de microbiología.
- El mejor método de obtener la muestra es mediante abordaje con aguja y jeringa, previa limpieza y desinfección de la zona donde se realizará la punción.
- Inicialmente puede realizarse una tinción, inmediata, de Gram, ya que los anaerobios necesitan hasta 48 hrs, y en ella podría encontrar características propias de algunos micro-organismos tales como bacteroides, clostridium, actinomyces, además que ya podría indicar si la infección es polimicrobiana.

Fig. 1. Fluxión de cara debido a complicación de necrosis séptica en molares inferiores izquierdos. Note el aumento de volumen en la región maseterina del lado izquierdo.

Fig. 2. Al examen intraoral del mismo paciente se observa extensa destrucción coronaria de molares inferiores y tumoración que ocupaba fondo de vestíbulo inferior izquierdo.
Referencias bibliográficas
- Raspall G. Cirugía Oral. Ed. Med. Panamericana, Madrid, 1994:325-327.
- Darling AI. Periapical inflammation of the teeth, in Thoma’s Oral Pathology, vol 1, chap 7, Mosby, St. Louis, 1970:344.
- Pynn BR, Sands T, Pharoah MJ. odontogenic Infections: anatomy and radiology. Part one. Oral Health, may 1995.
- Olsen I, van Winkelhoff AJ. Acute focal infections of dental origin. Periodontol 2000. 2014 Jun;65(1):178-89. doi: 10.1111/prd.12018. PMID: 24738592.
Retroalimentación.
1. Las causas de la extensión de una infección de origen odontogénica son:
2. ¿Qué utilidad puede tener realizar una tinción de Gram inicialmente ?
CICLO DE PRACTICA II
ABSCESOS Y FLEGMONES
Es indudable que la causa más común de inflamación de los tejidos periapicales y perimaxilares es la complicación infecciosa como secuela de la caries dental, y como en todo proceso inflamatorio están en juego el sistema vascular, celular y el linfático. El músculo es mal conductor para la inflamación pero la fascia que lo rodea y los tendones que son tejidos conjuntivo fibroso facilitan la propagación de los procesos infecciosos.
Son pocos los estudios epidemiológicos acerca de la distribución en hombres/mujeres y grupos de edades afectados por estas complicaciones, pero al parecer la mayoría se trata de personas despreocupadas de su salud bucal, con edad media entre 20-40 años, y de acuerdo a Ellis, de 45 pacientes atendidos en el Hospital San Juan de Dios con infecciones bucomaxilofaciales, cerca del 30% tenían flegmones cervicofaciales,18% abscesos intraorales de origen dentario, y 11% abscesos subcutáneos también de origen dentario. En el estudio de Ellis 60% eran hombres, y 64% tenían entre 11y 40 años, lo cual concuerda con lo que vemos en diagnóstico de la U Mayor. En el estudio microbiológico directo, fue positivo en 81% de los casos, encontrándose sólo aerobios en 20% y anaerobios con aerobios en 60%, mientras que 20% fue negativo, probablemente por haber sido tratado previamente con antibioterapia. De los cultivos positivos en que se encontró aerobios, el germen más frecuente fue estreptococo viridans, mientras que en el cultivo de anaerobios los más frecuentemene aislados fueron: bacteroides sp (63%) y fusobacterias (48%). En un estudio realizado en Australia (Bridgeman y col, 1995) en 107 casos de infecciones maxilofaciales, el 45% eran de origen en infección pulpar y 76% de origen en infección odontogénica, mientras que 24% eran de causas no odontogénicas (traumas, injertos, osteomielitis, etc). En este estudio 61% tenína el proceso en un sólo espacio anatómico, más frecuente el vestibular con 53%, y el 39% con múltiples espacios afectados, siendo el vestibular y submandibular los más frecuentemente comprometidos.
ABSCESO SUBPERIOSTICO (ASP)
La colección purulenta del absceso apical, antes llamado absceso dentoalveolar agudo (ADAA), busca un trayecto a través de los espacios medulares del hueso maxilar, acumulándose bajo el periostio y constituyendo el absceso subperióstico (ASP). En este trayecto los espacios medulares del hueso no se comprometen en el proceso, haciendo las veces de un simple pasadizo para la colección purulenta. A su vez como este paso es muy rápido puede durar sólo algunas horas. El periostio es un tejido inextensible y ricamente inervado por lo que la sintomatología clínica es muy alarmante, presentándose mayor dolor que en el ADAA, en forma espontánea, y a su vez se exacerba con la palpación vestibular y/o lingual o palatina. La pieza causal también está con periodontitis exacerbada, móvil y extruida. Hay edema facial por estimulación de las terminaciones parasimpáticas del periostio, lo que es fácilmente evidenciable constatándose asimetría facial, pero la piel que recubre el proceso se ve de aspecto normal. El vestíbulo bucal está ocupado en el fondo por un aumento de volumen, que se ubica frente al ápice de la pieza haciendo cuerpo con el hueso, lo que no es posible detectar a la inspección sino a la palpación bimanual, maniobra que exacerba el dolor espontáneo que ya tiene el paciente. La consistencia del ASP es poco renitente por la resistencia que ofrece el periostio a ser comprimido o presionado. Pero como la colección purulenta aún no alcanza la mucosa, se presenta de color y aspecto normal. El paciente puede acusar síndrome febril y siempre hay adenopatías inflamatorias detectables en las cadenas cervicales. Por lo rápido del proceso no hay evidencia radiográfica y el tratamiento es el vaciamiento de la colección purulenta vía endodóntica o con la exodoncia de la pieza según corresponda. Pero como hay una cantidad de pus bajo el periostio, se debe hacer la incisión del absceso para vaciarla, siendo necesario, a veces, dejar un drenaje. Por otra parte se debe evaluar el síndrome febril y las condiciones generales del paciente pues en ocasiones se debe instaurar terapia antimicrobiana junto con las medidas locales que se decidan.
Referencias bibliográficas
- Ramírez S, F. Actualización microbiológica y terapéutica de los flegmones cervicofaciales (análisis de 23 casos). TrabajodeInvestigación. Fac. Odontología, U de Chile, 1986.
- Ellis I, E. Actualización microbiológica y terapéutica de las infecciones bucomaxilofaciales (análisis de 45 casos). Trabajo de Investigación. Fac. Odontología, U de Chile, 1993.
- Bridgeman A, Wiesenfeld D, Hellyar A, Sheldon W. Major maxillofacial infections.An evaluation of 107 cases. Aust Dent J 1995;40:281-288.
Retroalimentación
1. ¿Qué características epidemiológicas presentan los casos de infecciones bucomaxilofaciales?
2. ¿Cuáles son los gérmenes aerobios y anaerobios más frecuentes en las infecciones maxilofaciales?
CICLO DE PRACTICA III
ABSCESO SUBMUCOSO (ASM)
Como el periostio es un tejido fibroso inextensible el ASP habitualmente es un proceso muy rápido, la acción lítica del pus lo rompe y la colección purulenta contenida bajo él se vacía bajo la mucosa constituyéndose el ASM. En el ASM la sintomatología dolorosa disminuye ostensiblemente, tanto en forma espontánea como provocada, la periodontitis de la pieza afectada también disminuye, al igual que el edema facial y el síndrome febril. El vestíbulo frente a la pieza causal está ocupado por un aumento de volumen que se extiende desde el ápice al cuello del diente, y ahora sí, que es fácilmente detectable a la inspección. La mucosa que lo recubre está afectada por el proceso inflamatorio, y se aprecia, roja oscura, pero en ocasiones se puede transparentar la colección purulenta contenida bajo ella y se observa rojo amarillento o algo blanquecina en el punto en donde la mucosa está más adelgazada. A la palpación la consistencia es fluctuante y menos dolorosa. Puede persistir la fiebrey las adenopatías cervicales regionales pero el proceso indudablemente es más apagado que en el ASP. El tratamiento consiste en el vaciamiento de la colección purulenta vía canalicular acompañada con incisión vestibular y/o palatino o lingual. Si se decide efectuar la exodoncia, el pus debajo de la mucosa vacía cuando efectuamos la debridación de la pieza en cuestión. Si no hay tratamiento el pus rompe la mucosa produciéndose el vaciamiento en forma espontánea hacia la cavidad bucal estableciéndose la fístula mucosa.


Fig. 4. Radiografía periapical del caso anterior. Note la zona radiolúcida en relación a incisivo inferior, de límite difuso de donde se origina la fístula hacia vestibular.

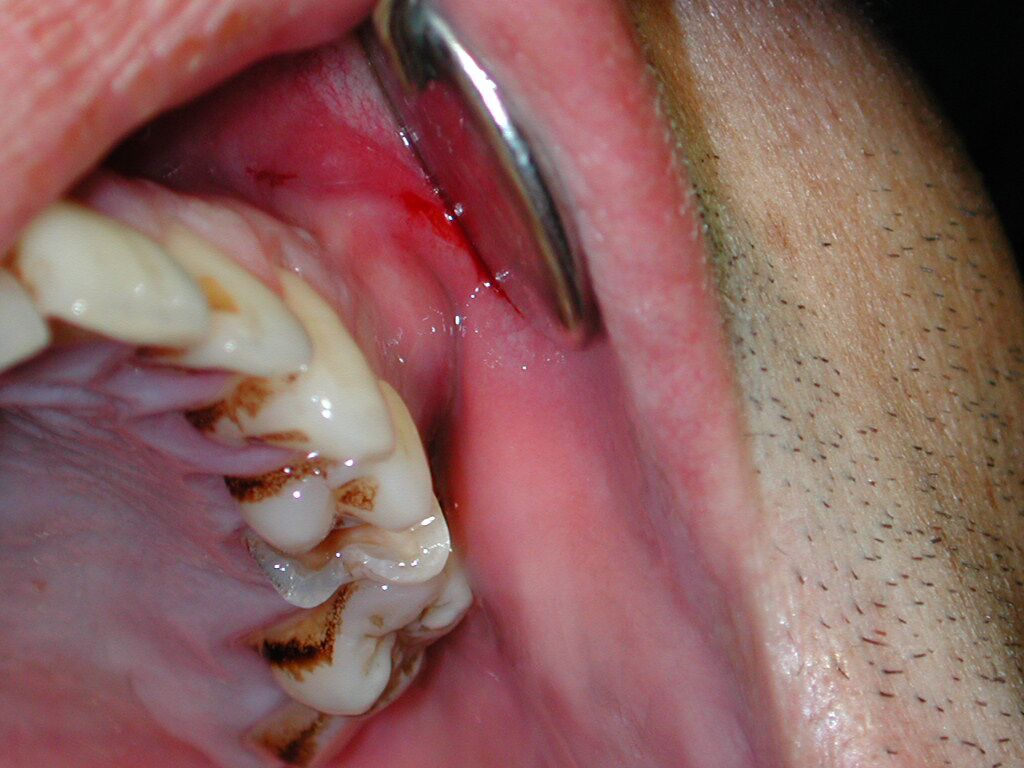
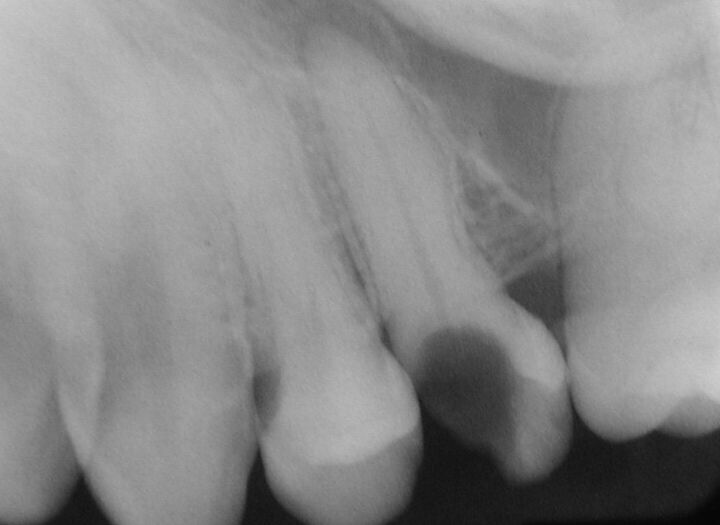
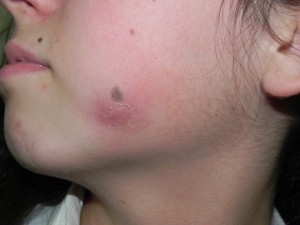
Fig. 5. Hombre de 32 años, acudió con tumoración lado izquierdo de la cara, a nivel intraoral, hacia el fondo del vestíbulo se apreció la tumoración que era fluctuante (absceso submucoso), frente a premolares. En la radiografía periapical observamos extensa caries y línea periapical ensanchada (pza. 13). Se realizó extracción del premolar drenando abundante pus por el alvéolo.
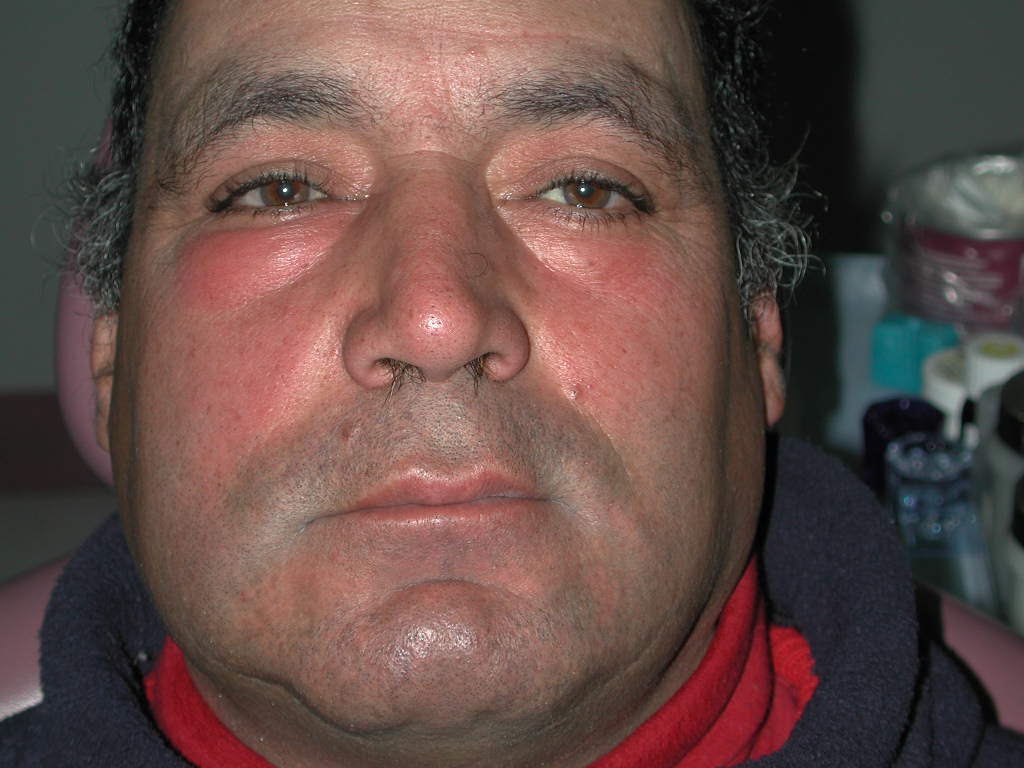
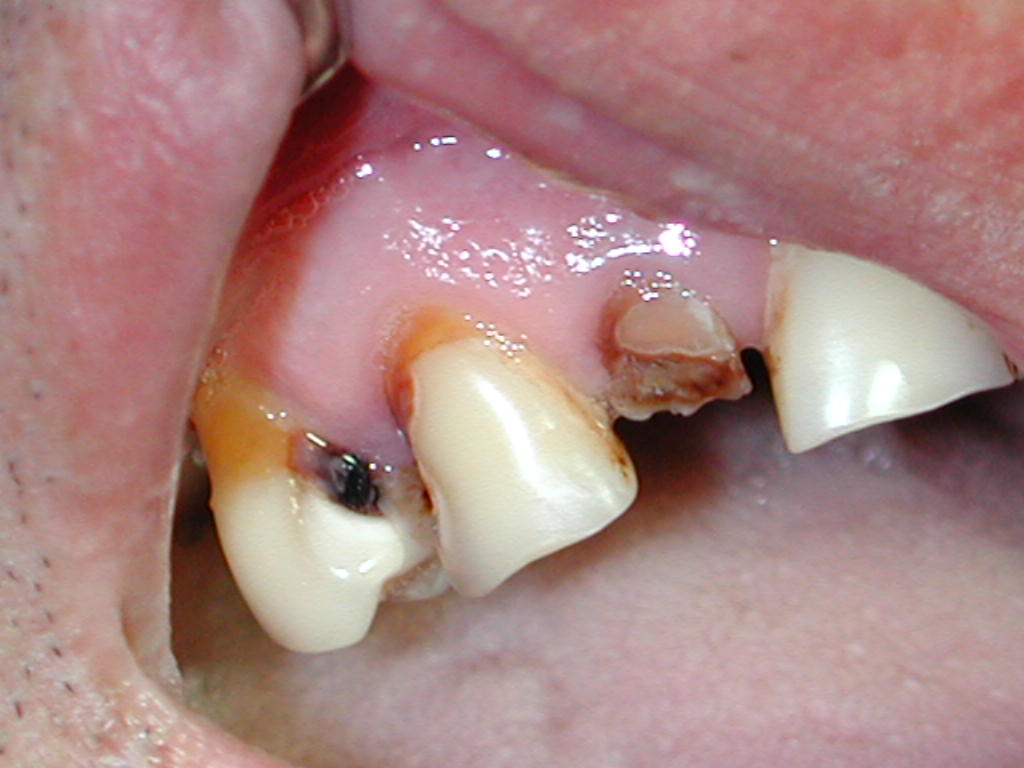

Fig. 6. Hombre de 48 años que acude con dolor en zona de la cara del lado derecho, en la primera imagen (foto de frente), tumoración con leve borrramiento del surco naso labial derecho y en párpado inferior derecho. Foto central, observe el estado de las piezas dentarias y después en la radiografía periapical. Indudablemente la pieza causal y que presentaba ADA era el canino, se trepanó y drenó por el conducto abundante pus, el compromiso palpebral corresponde a edema el cual va a desaparecer después de controlada la infección (con la extracción del canino, o mejor la endodoncia de dicha pieza). Además en este paciente el incisivo lateral tiene también una lesión periapical (quiste ? granuloma ?) pero si fuera el diente de origen, éste proceso se habría exteriorizado o fistulizado hacia palatino.
CELULITIS
La colección purulenta de ese pequeño foco en la región periapical del diente, que constituye el ADAA puede tomar otro camino y diseminarse ahora no por bajo de las insercionesmusculares para llegar a la mucosa, como hemos descrito anteriormente, sino por sobre las inserciones y entonces el contenido se vacía al tejido celular subcutáneo constituyéndose una CELULITIS, es decir, la inflamación piógena del tejido celular. Está celulitis a su vez puede presentarse de dos formas:localizada constituyendo el absceso subcutáneo o difusa dando origen al flegmón que por provenir desde el tejido óseo lo designaremos como osteoflegmón. Celulitis es un término que origina confusión según lo entienden en USA y en Chile, ya que en USA corresponde a cualquier aumento de volumen difuso de origen inflamatorio, en Chile se entiende asociado con un proceso agudo supurado difuso y se prefiere el término de flegmón.
ADAA ----------------------------------------- | | Bajo las inserciones Sobre las inserciones musculares musculares | ------------------- | | | ASP Localizado Difuso (celulitis) | | | ASM Absceso Subcutáneo Osteoflegmón | | Fístula mucosa Fístula cutánea
Referencias bibliográficas
- Ellis I, E. Actualización microbiológica y terapéutica de las infecciones bucomaxilofaciales (análisis de 45 casos). Trabajo de Investigación. Fac. Odontología, U de Chile, 1993.
- Bridgeman A, Wiesenfeld D, Hellyar A, Sheldon W. Major maxillofacial infections. An evaluation of 107 cases. Aust Dent J 1995;40:281-288.
Retroalimentación
1. ¿Cuáles son las principales características clínicas de un absceso submucoso?
2. ¿Qué se entiende por celulitis ?
3. Qué alternativas de tratamiento existen en un caso como el de la figura 5?
CICLO DE PRACTICA IV
ABSCESO SUBCUTANEO
Si la colección purulenta que viene desde el ápice dentario (ADAA) pasa por sobre las inserciones musculares por ejemplo en piezas dentarias que tienen raíces largas, el pus se irá al tejido subcutáneo extendiéndose por los espacios entre los tejidos y planos faciales constituyéndose el absceso subcutáneo. El paciente está más o menos tranquilo, la sintomatología dolorosa y el síndrome febril se han atenuado o desaparecido, pero las condiciones generales del paciente son buenas o la virulencia de los microorganismos es baja por lo que el proceso es localizado, circunscrito, evidenciándose como un aumento de volumen bien delimitado, cubierto por piel comprometida en el proceso inflamatorio, es decir, caliente, de color rojiza y está adherida a los planos profundos, por lo que no se puede plegar. El tratamiento debe ser las medidas locales que correspondan en relación con la pieza causal, exodoncia o endodoncia, pero en la piel debemos efectuar una incisión para drenar el pus, de lo contrario se producirá el vaciamiento espontáneo a la piel dejando una cicatriz umbilicada muy antiestética de mayor dificultad para resolver desde el punto de vista cosmético.También se debe evaluar la conveniencia o no del uso de los antimicrobianos según sean las condiciones generales del paciente.
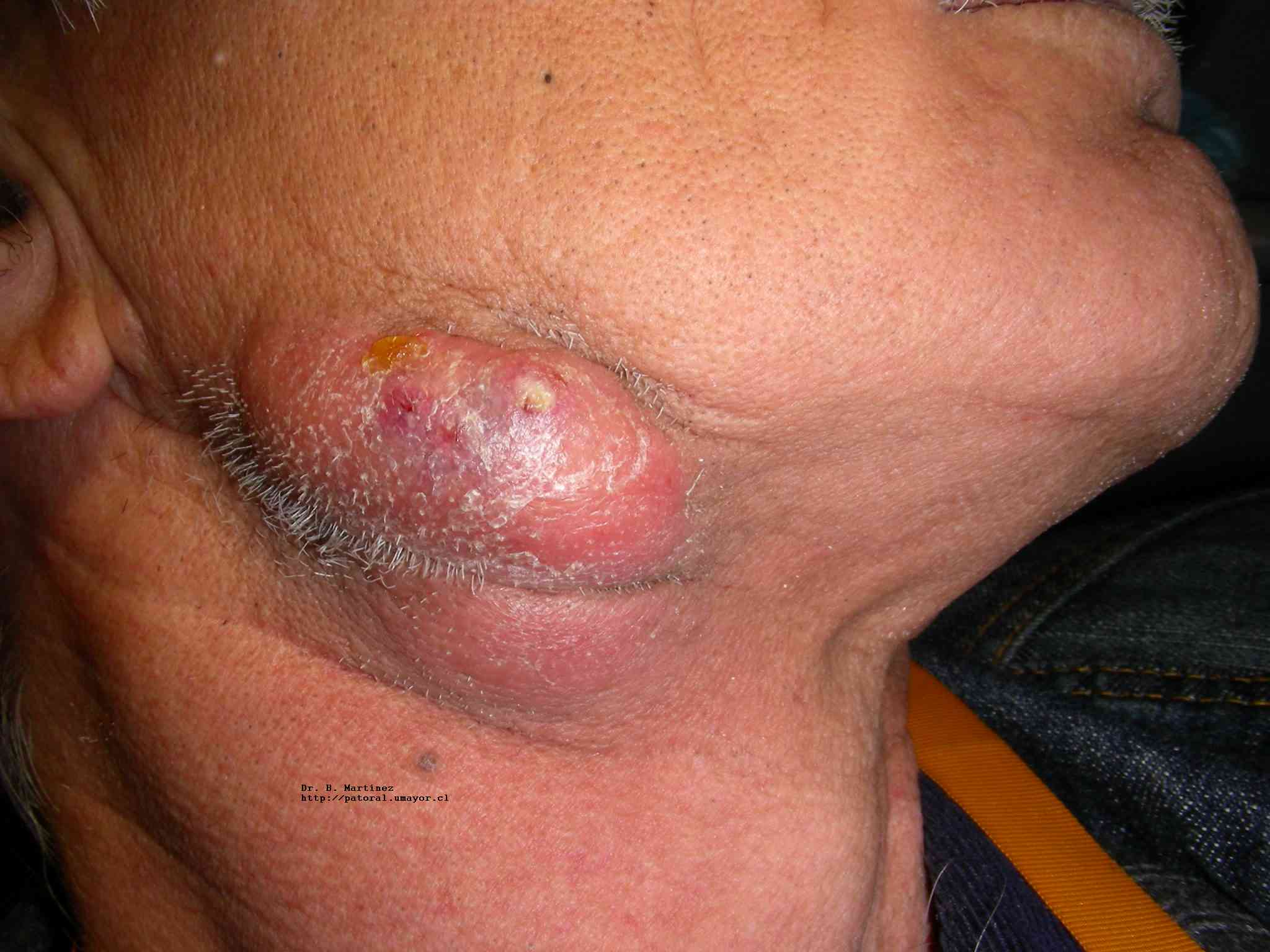
Fig. 7. Niño 12 años, con tumoración rojiza adyacente a nevus melanocítico. Absceso subcutáneo.
 a
a  b
b  c
cFig. 8. Hombre de 56 años, absceso subcutáneo que se inició hace un mes y medio, en otro servicio le extrajeron molar inferior derercho pero tumoración continuó. Se tomó radiografía periapical, b, (se aprecia compromiso de furca, alveolo en cicatrización), se drenó, se administró antibioterapia, se realizó biopsia ya que se pensó en posible actinomicosis cervicofacial (pero no se observó las típicas colonias), y en c puede verse el control a la semana (gentileza Dr. C. Molina).
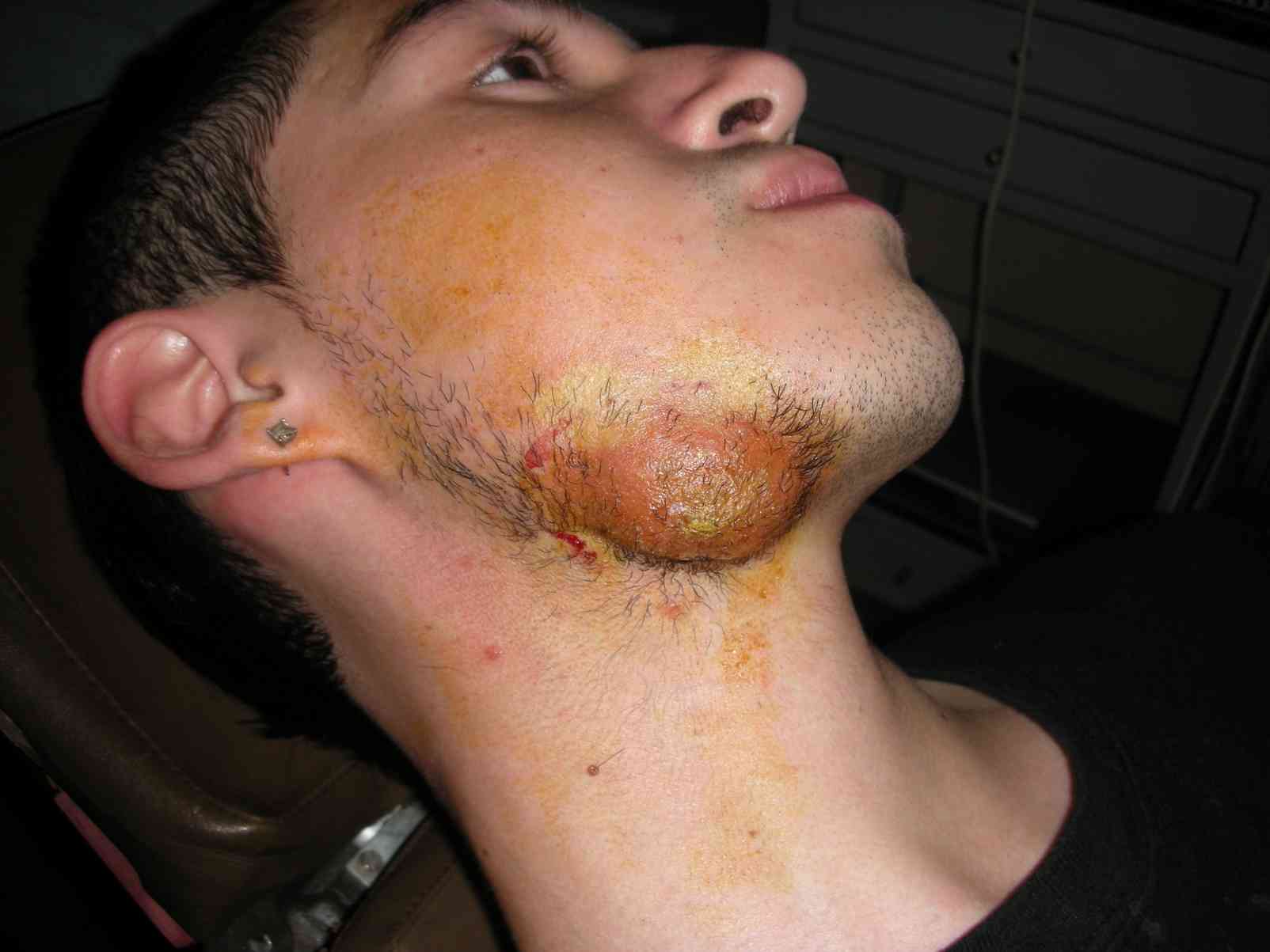
Fig. 9. Absceso subcutáneo, pero ocasionado por fractura mandibular (Foto gentileza Carolina Donoso, Alumna U Mayor, 2009).
OSTEOFLEGMON
Lo mismo que en el absceso subcutáneo, la colección purulenta se proyecta por apical a las inserciones musculares de la zona maxilar o mandibular, pero las condiciones generales del paciente son malas, por otras enfermedades concomitantes o por enfermedades anergizantes previas o por desnutrición, o la virulencia de los gérmenes es alta de manera que el sistema inmunológico del paciente no es capaz de circunscribir el proceso sino que el pus se disemina al tejido celular subcutáneo en forma difusa, estableciéndose entonces la infección piógena difusa del celular lo que constituye el osteoflegmón. Clínicamente el paciente presenta una asimetría facial evidente, facies febril, palidez, sudoración, en casos más graves puede haber disociación pulso-temperatura, es un proceso tóxico. La piel está comprometida sobre el aumento de volumen, caliente, roja,adherida y el proceso hace cuerpo con el hueso.
En una primera etapa no se percibe fluctuación, la consistencia es muy firme y a veces se habla de consistencia leñosa, pues el pus está diseminado entre los tejidos en forma de pequeños microabscesos. En esta etapa el tratamiento es solamente médico con antimicrobianos, antipiréticos, analgésicos, reposo, hidratación y régimen alimentario rico en proteínas, además de aplicación de calor local para hacer confluir estos microabscesosen un absceso subcutáneo, y tratarlo como tal, de manera que la expresión final o terminal de un flegmón será un absceso subcutáneo. Si persisten las malas condiciones generales o locales del paciente o la alta agresivida dde los gérmenes, los procesos piógenos que hemos descrito pueden difundir en el maxilar superior o inferior.

Fig. 10. Flegmón de la región parotídea izquierda. Hombre de 40 años, acudió con dolor e hinchazón zona parotídea izquierda.
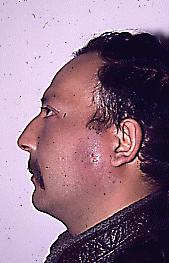
Fig. 12. Mujer de 22 años que acudió a diagnóstico de la U Mayor por presentar el gran aumento de volumen en región parotídea, y maseterina, presentó fiebre de hasta 39°C, dolor y aumento de temperatura en la zona. La paciente presentó este aumento de volumen posterior a la extracción del primer molar inferior y además era alérgia a la penicilina. La foto de frente de los labios, muestra la máxima apertura bucal que ella presentaba al momento de consultar.
Esquema de diseminación de los procesos piógenos en los maxilares
Maxilar superior :
la fosa canina
la fosa nasal
seno maxilar
región del buccinador
región del infratemporal
región temporal
región maseterinaMandíbula:región submentoniana
región perimandibular
región del buccinador
región sublingual
los espacios pterigomandibulares
los espacios parafaríngeos
los espacios cervicales
En todos los procesos descritos la expresión radiográfica es generalmente negativa por cuanto son muy rápidos y no ha habido tiempo para la remoción de sales de calcio desde la región afectada, a menos quese trate de la reagudización de procesos infecciosos crónicos comoel ADAC, granulomas o quistes, en donde apreciamos imágenes radiolúcidas en relación con el ápice de alguna pieza y delímites difusos, no netos o con borramiento de corticales, perol o que constituye la urgencia para el paciente es la sintomatología clínica dolorosa de todas ellas.
Tabla de Diseminación de Procesos Infecciosos de Origen Dentario
Diente Inserción Localización del absceso muscular con respecto al pice *
MAXILAR IC arriba Vestibular IL arriba Palatino, a veces vestibular C arriba/ Vestibular, espacio canino bajo P1 arriba Vestibular P2 arriba Vestibular M1 arriba Vestibular, palatino, espacio geniano M2 arriba Vestibular, palatino, espacio geniano M3 arriba Vestibular, palatino, espacio geniano MANDIBULA IC bajo/ arriba Vestibular, espacio submentoniano IL abajo/ arriba Vestibular, espacio submentoniano C bajo Vestibular P1 bajo Vestibular P2 bajo Vestibular M1 bajo/ Vestibular, lingual arriba M2 bajo/ Vestibular, lingual arriba M3 bajo/ Vestibular, lingual, submandibular arriba
* Inserción muscular con respecto al ápice se refiere la ubicación que normalmente tiene el ápice con respecto a la insercióndel músculo más cercano, que a veces puede ser arriba o bajo, e indica el por qué a veces puede difundir el proceso según dicha inserción.

Fig. 13. Absceso palatino, cerca de línea media, pero que se había originado a partir de necrosis séptica de incisivo lateral derecho (absceso palatino en la zona anterior: casi siempre se origina de incisivo lateral).
Referencias bibliográficas
- Ellis I, E. Actualización microbiológica y terapéutica de las infecciones bucomaxilofaciales (análisis de 45 casos). Trabajode Investigación. Fac. Odontología, U de Chile, 1993.
- Bridgeman A, Wiesenfeld D, Hellyar A, Sheldon W. Major maxillofacial infections.An evaluation of 107 cases. Aust Dent J 1995;40:281-288.
Retroalimentación
1. ¿Cuál es el tratamiento de un absceso subcutáneo?
2. ¿Cuáles son los principales signos y síntomas de un osteoflegmón?
CICLO DE PRACTICA V
ADENOPATIAS INFLAMATORIAS
La presencia de adenopatía palpable en la región alta del cuello normalmente se debe a infección de origen odontogénica o del tracto respiratorio superior. En el primer caso normalmente es unilateral y en el segundo caso (respiratorio) es bilateral. La adenopatía cercana al ángulo de la mandíbula es la que más frecuentemente está comprometido, por lo que corresponde a una hiperplasia reaccional del nódulo linfático, con aumento del tamaño debido al aumento de los centros germinativos en la zona cortical. Es importante realizar el diagnóstico diferencial con otras causas de linfoadenopatía tales como las ocasionadas por neoplasias y otras causas.
CAUSAS DE LINFOADENOPATIA CERVICAL
Infecciones Neoplasias Misceláneas
Bacterianas: Primarias: Sarcoidosis. Dentarias, Amígdalas, de Hodgkin, Enf. Kawasaki. Cuero cabelludo, TBC, Linfoma No Hodgkin. Enfermedades Sífilis, Enf. Arañazo Leucemia linfocítica. autoinmunes. de Gato. Hiperplasia angiofolicular. Virales: Secundarias de: Estomatitis herpética. Carcinoma oral, metástasis de Mononucleosis glándulas salivales, o Ca infecciosa nasofaríngeo. Melanoma Parasitarias: varios sarcomas Toxoplasmosis.
La adenopatía inflamatoria o adenitis es la reacción frente a cualquier noxa del territorio del cual ese nódulo recibe el drenaje linfático, en consecuencia la reacción inflamatoria en los nódulos linfáticos es secundaria a un proceso inflamatorio del territorio en cuestión, y en el área máxilofacial están distribuidos en grupos fácilmente detectables ya que las cadenas linfáticas son de localización superficial. En contraste con esta facilidad de detección, en ocasiones suele ser difícil determinar la causa que está condicionando la adenopatía inflamatoria ya que ésta puede ser una escoriación o lesión imperceptible o mínima, incluso subclínica y es entonces cuando hay mayores problemas diagnósticos.
Los nódulos linfáticos nunca enferman primariamente a excepción de las neoplasias malignas que los pueden afectar como los linfomas, en consecuencia patología maligna, y en algunas escasas lesiones benignas.
La patología inflamatoria es infecciosa y puede afectar a un nódulo puede ser local o sistémica, específica o inespecífica, pero siempre secundaria a furúnculos, erisipelas, escoraciones imperceptibles que producirán una respuesta inflamatoria que se traduce en la hiperplasia del nódulo, aumento de volumen, y éste es un signo que siempre está presente, como resultado de esta injuria, el nódulo se puede fibrosar en forma irreversible y también se detecta como un aumento de volumen, pero que no tiene significación patológica y que no requiere tratamiento.
El nódulo linfático inflamatorio sobre todo en las infecciones por gérmenes inespecíficos como sucede en las complicaciones de necrosis séptica pulpar, es doloroso, lo mismo que la inflamación del vaso que trae la linfa infectada: linfangitis que se traduce en un trazo rojo doloroso en los vasos superficiales especialmente en la zona del antebrazo, consecutivo a un panadizo, por ejemplo. En la adenitis simple el problema inflamatorio no ha sobrepasado los límites del nódulo, por lo que se desplaza libremente, rueda bajo la piel, se palpa doloroso, firme, circunscrito y localizado. La adenitis simple es una lesión que no requiere de tratamiento y que regresa junto con la enfermedad primaria requiriendo cuando mucho un poco de calor local.
 a
a  b
b  c
c
Fig. 14. Hombre de 72 años, acudió con tumoración submandibular (adenopatía de origen inflamatorio) con piel sana (a). En el examen intraoral se observa vestíbulo ocupado (B), y extensa caries; y en c lesión apical, y caries proximal penetrante.
La Linfadenomegalia dolorosa cuya causa primaria ha persistido sin tratamiento, continúa creciendo en virtud de las condiciones favorables para los gérmenes piógenos o de su virulencia y la cápsula del nódulo no es capaz de resistir el absceso que se está coleccionando en su interior, de modo que el pus se proyecta hacia los tejidos vecinos, rompiéndola, dando lugar a la PERIADENITIS, en la que ya aparece síndrome febril, el nódulo pierde su movilidad y se fija a los tejidos vecinos o a la piel estableciéndose una linfadenomegalia dolorosa de límites difusos que hace cuerpo con los tejidos adyacentes, la piel también está inflamada, roja, turgente, con aumento de temperatura local.
A partir de esta situación la inflamación e infección el nódulo adquiere independencia de la causa primaria y ya no regresa junto con ella, sino que requiere del uso de antimicrobianos dirigidos y de calor local para su tratamiento.
ADENOFLEGMON
Si persisten las condiciones adversas para el organismo o la causa primaria sin tratar, o la virulencia de los gérmenes acrecienta el proceso inflamatorio puede establecerse en el tejido celular subcutáneo en forma difusa, infiltrante, dando origen al ADENOFLEGMON, que es un proceso más agresivo, acompañado de síndrome febril, de aumento de temperatura local, pero no hace cuerpo con el hueso, habiendo entre el hueso y el nódulo afectado una zona de tejido indemne, no comprometida, ya que la única diferencia con el osteoflegmón es el punto de partida en un nódulo y no desde tejido óseo.
En su tratamiento debemos considerar el desbalance hidrosalino que puede provocar el síndrome febril, la alimentación deficiente del paciente a causa del dolor, el uso de antimicrobianos específicos contra los microorganismos en cuestión, analgésicos, antipiréticos y reposo ya que es un cuadro tóxico que puede llegar a ser grave.
Consideraciones acerca del tratamiento de infecciones buco-maxilofaciales.
En caso de abscesos (submucoso, palatino / vestibular, gingival) sin existir compromiso del estado general (fiebre, astenia, adinamia) ni tampoco presentar enfermedad sistémica (diabetes, insuficiencia renal, cardiopatía) no se justifica utilizar antibióticos, solamente creemos necesario drenar, via conducto (idealmente para conservar el diente), y/o el absceso en su zona más inferior.
En caso de requerir antibióticos, pueden utilizarse los siguientes (tabla modificada de Poveda et al, 2007):
| Antibiótico | Vía de administración | Posología y vía | Efectes adversos |
| Amoxicilina | Vía oral (VO) | 500 mg / c 8 hrs (VO) 1000 mg / c 12 hrs (VO) |
Diarrea, náusea, reacción de hipersensibilidad |
| Amoxicilina – ácido clavulánico | VO / vía intravenosa (V I) | 500 – 875 mg / c 8 hrs (VO) 2000 mg / c 12 hrs (VO) 1000 – 2000 mg/ 8 hrs (VI) |
Diarrea, náusea, candidiasis, reacción de hipersensibilidad |
| Clindamicina | VO o VI | 300 mg / 8 hrs (VO) 600 mg / 8 hrs (VI) |
Colitis seudomembranosa |
| Azitromicina | VO | 500 mg / c 24 hrs durante 3 días (VO) | Alteraciones gastrointestinales |
| Ciprofloxacino | VO | 500 mg / 12 hrs (VO) | Alteraciones gastrointestinales |
| Metronidazol | VO | 500 – 750 mg / 8 hrs (VO) | Convulsiones, anestesia o parestesia de las extremidades, incompatibilidad con ingesta de bebidas alcohólicas |
| Gentamicina | Intramuscular (IM) o VI | 240 mg / 24 hrs (VI o IM) 1 a 1,7 mg x Kg, (VI o IM) |
Ototoxicidad, nefrotoxicidad |
| Penicilina | IM o VI | 1.2 – 2.4 millones UI / 24 hrs (IM) Hasta 24 millones UI / 24 hrs (VI) |
Reacciones de hipersensibilidad, alteraciones gástricas |
OTRAS COMPLICACIONES
En muy raras ocasiones se puede producir diseminación de proceso infeccioso desde los maxilares al cerebro (trombosis del seno cavernoso, desde molares superiores) o al mediastino (mediastinitis). El Dr. Alfonso Muñoz y Dr. Daniel Reyes, nos han facilitado caso que acudió a la Urgencia de la Asistencia Pública de Santiago el año 2015 con esta complicación.

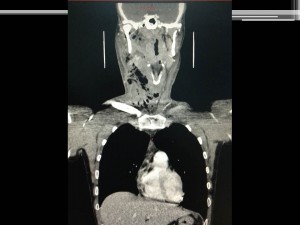

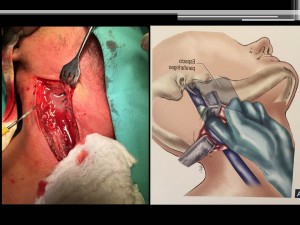 Fig. 15. Hombre de 34 años con aumento de volumen submandibular, cervical y extenso enrojecimiento en torax anterior, desde hace tres días (al momento de consultar) doloroso, firme. Se realizó escáner donde se observa áreas negruzcas en cuello y parte alta del torax que corresponde a la necrosis de múltiples abscesos. En el hemograma tenía 20 400 leucocitos (normal (4000 a 9000), y neutrófilos 80,5% (Normal 50 a 68%). Fue tratado antibioterapia sistémica y drenaje como se observa en la última imagen. Fotos gentileza Drs. Muñoz y Reyes,
Fig. 15. Hombre de 34 años con aumento de volumen submandibular, cervical y extenso enrojecimiento en torax anterior, desde hace tres días (al momento de consultar) doloroso, firme. Se realizó escáner donde se observa áreas negruzcas en cuello y parte alta del torax que corresponde a la necrosis de múltiples abscesos. En el hemograma tenía 20 400 leucocitos (normal (4000 a 9000), y neutrófilos 80,5% (Normal 50 a 68%). Fue tratado antibioterapia sistémica y drenaje como se observa en la última imagen. Fotos gentileza Drs. Muñoz y Reyes,
En casos como estos con severo compromiso del cuello, los síntomas más comunes han sido, segun Horvath et al: dolor y masa en el cuello tensa, fiebre y muy elevada la proteína C reactiva. 53% de los pacientest con co-morbilidad (investigar por diabetes, drogadicción u otras, curiosamente VIH es muy poco común ya que la inmunidad alterada es la celular y no afecta mayormente la respuesta inflamatoria agua), 83% tenía compromiso de espacio para-faríngeo en el estudio de Horvath et al. Origen de la infección primaria más común fue dentario, y en segundo lugar absceso peri-amigdaliano. Tres casos desarrollaron mediastinitis y en dos casos fue necesaria la traqueostomía. Afortunadamente nosotros no hemos recibido casos con este grado de compromiso en la clínica de diagnóstico de la facultad de odontología.
Referencias bibliográficas
- Ellis I, E. Actualización microbiológica y terapéutica de las infecciones bucomaxilofaciales (análisis de 45 casos). Trabajo de Investigación. Fac. Odontología, U de Chile, 1993.
- Poveda R, R, Bagán JV, Sanchis B, JM, Carbonell P, E. Antibiotic use in dental practice. A review. Med oral patol cir bucal. 2007; 12; 186-192.
- Horváth, T et al. Severe neck infections that require wide external drainage: clinical analysis of 17 consecutive cases. Eur Arch Otorhinolaryngol, 2015 vol. 272(11) pp. 3469-74
- Pauta de tratamiento, recomendaciones del Ministerio de Salud de Chile
- Cope AL, Francis N, Wood F, Chestnutt IG. Systemic antibiotics for symptomatic apical periodontitis and acute apical abscess in adults. Cochrane Database Syst Rev. 2018 Sep 27;9(9):CD010136. doi: 10.1002/14651858.CD010136.pub3. PMID: 30259968; PMCID: PMC6513530.
Retroalimentación
1. Indique causas de origen viral que pueden ocasionar adenopatía.
2. ¿Cuáles son las principales diferencias entre adenoflegmón y osteoflegmón?