| TOPICO | INFLAMACIONES DE GLÁNDULAS SALIVALES, incluye Síndrome Sjögren |
| TIEMPO APROXIMADO | 45 MINUTOS |
| AUDIENCIA | ALUMNOS CURSO PATOLOGIA ORAL4ø Año, Fac. Odontología, U Mayor |
| INSTRUCTOR | DR. BENJAMIN MARTINEZ R. |
- I. Racional.
- II. Objetivos Terminales.
- III. Objetivos Específicos.
- IV. Test Inicial.
- Ciclo de Práctica I.
- Ciclo de Práctica II
- Ciclo de Práctica III
- Ciclo de Práctica IV
- Ciclo de Práctica V
- V. Test final
I. RACIONAL:
Los procesos inflamatorios de las glándulas salivales no son raros de observar en niños, tal como la parotiditis, y a veces pueden tener consecuencias graves. El dentista puede observar este y otros procesos inflamatorios glandulares y debe diagnosticarlos y tratarlos.
II. OBJETIVOS TERMINALES:
El alumno estará capacitado para reconocer características clínicas e histopatológicas de lesiones inflamatorias de las glándulas salivales.
III. OBJETIVOS ESPECIFICOS:
El alumno será capaz de clasificar las lesiones inflamatorias de glándulas salivales. Podrá describir características clínicas e histológicas de las siguientes lesiones : sialoadenitis virales, bacterianas, síndrome de Sjögren, y sialoadenosis.
CICLO DE PRACTICA I.
Generalidades
Las glándulas salivales presentan un parénquima y un estroma como cualquier glándula. En el estroma donde está el soporte conjuntival con vasos sanguíneos se desarrollan los principales cambios en todos los procesos inflamatorios que afectan al tejido glandular. Las glándulas salivales mayores o menores pueden presentar procesos inflamatorios de origen variado, tal como por virus como ocurre en las paperas, bacterias, de origen inmununlógico en el síndrome de Sjögren u otras alteraciones obstructivas, como mucocele y formación de cálculos (sialolitos). Estas entidades en general ocasionan molestias al paciente, pero tienen manifestaciones variadas. También ocurren en las glándulas salivales cambios de origen hormonal que no tienen relación con procesos inflamatorios pero que hemos incluído en esta unidad, como ocurre en la sialoadenosis, que generalmente afecta de preferencia las glándulas parótidas.
Enfermedades de las glándulas salivales.
Las enfermedades de las glándulas salivales tienen diversas causas y algunas son desconocidas, de acuerdo a su etiología podemas clasificarlas en cuatro grandes grupos, Inflamatorias, Inmunológicas y neoplasias y otras (Tabla I).
| Inflamatorias | Sialoadenitis (Agudas y Crónicas)
|
| Inmunológicas |
Síndrome de Sjögren Reacción alérgica Alteración asociada a VIH |
| Otras | Sialoadenosis |
| Neoplasias(ver Unidad de tumores de glándulas salivales) |
Benignos y Malignos : Adenomas Carcinomas otros (Linfomas) |
En esta unidad tratamos las siguientes lesiones:
- Paperas
- Sialoadenitis aguda y crónica
- Sialolitiasis
- Sialoadenitis
- Síndrome de Sjögren
- Xerostomía
- Sialoadenosis
- Hiperplasia de glándulas salivales
Referencias Bibliográficas
- Johns, M.B.: The Salivary glands: Anatomy and embriology. Otolaryn. Clin. North Am. 10:261, 1977.
Retroalimentación
1. Señale que procesos inflamatorios se observan en las glándulas salivales:
a)
b)
c)
2. Cuál es el estroma de una glándula salival ?
CICLO DE PRACTICA II.
Enfermedades Inflamatorias de las Glándulas Salivales
Paperas y Sialoadenitis agudas y crónicas
La inflamación más importante de las glándulas salivales es probablemnte las Paperas o Parotiditis epidémica, aunque quizás no es la que más frecuentemente diagnostica y atiende el cirujano dentista. Hoy además poco frecuente dado que existe vacuna.
Las Paperas se deben a una infección producida por virus del grupo paramixovirus, del mismo grupo que el virus del sarampión, virus con RNA el cual contiene un antígeno S (proteína de la núcleo- cápside) y antígeno V (proteina de la cubierta), y que se contagia por la saliva, con un período de incubación de 12-25 días, y dos tercios de los que se infectan contraen la enfermedad. En USA actualmente se ha reducido considerablemente la incidencia de esta enfermedad por la vacunación masiva de niños. En general, la mayoría de los casos en nuestro medio se observa en niños de 5 a 9 años (la vacuna debiera administrarse despues de los 15 meses de edad y reforzarse entre los 4-6 años). Cuando la infección se presenta en jovenes postpubertad, puede observarse hasta en cerca del 30% de ellos epidídimo-orquitis, observándose tumoración y dolor en los testículos (los que pueden llegar hasta 4 veces su tamaño normal). Puede observarse esterilidad, aunque es raro. En la gran mayoría de los casos de paperas se encuentra tumoración bilateral de las parótidas, dolorosa, pueden también estar comprometidas las submandibular. A veces puede observarse trismus, fiebre moderada, menos de 40ºC. La tumoración persiste por cerca de 7 días y desaparece gradualmente. No existe ningún tratamiento específico hasta la fecha, y sólo se recomienda reposo, dieta blanda con abundantes líquidos, analgésico y antipirético. El diagnóstico se realiza facilmente por los antecedentes clínicos, aunque se puede realizar test serológicos para antígenos S y V y cultivo del virus desde la saliva. Las paperas son altamente contagiosas y hemos tenido a fines de la década del 80, cerca de 20 estudiantes de cuatro año de odontología contagiados durante la atención odontológica. La infección es adquirida desde la saliva por vía respiratoria y un paciente con paperas es infeccioso desde 3 a 5 días antes del inicio de los síntomas hasta 4 a 10 días despues de que han desaparecido, debido a la presencia del virus en la saliva, aunque también se encuentra en orina y en la sangre.
Existen otros virus que pueden ocasionar infecciones de las glándulas salivales tales como el citomegalovirus en recién nacidos, el Coxsackie A y virus ECHO, aunque son cuadros raros de observar. Otras infecciones son producidas por bacterias, pero generalmente estas se producirán por : obstrucción del ducto o disminución del flujo de saliva, factores que permitirían la colonización bacteriana por el sistema ductal.
En niños y adultos se puede presentar inflamación de las parótidas, bilateral o unilateral de origen infeccioso (Fig. 1).

Parotiditis crónica recurrente, en adultos.
La parotiditis crónica del adulto generalmente se observa en pacientes con hiposialia (muchas veces mujeres con síndrome de Sjögren, o xerostomía medicamentosa), la cual favorece el ascenso por el conducto de Stenon de bacterias desde la cavidad bucal y que presentan aumento de volumen en la región parotídea, unilateral, dolor en región preauricular, y a la salida del conducto en la mejilla se puede observar enrojecimiento. Muchas veces se produce agudización y puede incluso haber salida de pus por el conducto. Para el diagnóstico debe hacerse una buena historia clínica, examen y solicitar ecografía. No parece aconsejable como se indicó hace algún tiempo el uso de la sialografía ya que a veces el paciente puede presentar sialolito o tapón mucoso y se podría desplazar más hacia el interior de la glándula. No se necesita biopsia y el tratamiento debe ser en base a antibióticos tal como amoxicilina y puede ser útil agregar metronidazol.
Neumoparótida, neumoparotiditis
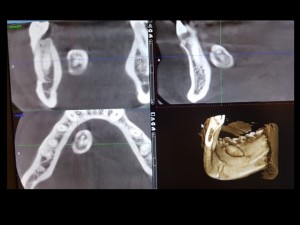
Neumoparótida será presencia de aire en la parótida, y si hay daño de estructura ductal se producirá la neumoparotiditis, o Inflamación de la parótida que puede producirse por pasaje de aire por conducto de Stenon al hacer fuerte presión ya sea con instrumento de viento (trompeta), o en niños que tratan de inflar globos muy pequeños y deben hacer mucha presión para inflarlos. Esto puede ocasionar daño en sistema ductal, principalmente de parótida, con ruptura de ductos, pasaje de aire a la glándula (se puede demostrar con resonancia magnética o tac), y al examen clínico el paciente llega con dolor y/o tumoración uni o bilateral de parótidas, y al examen y palpación se podrá observar salida de saliva espumosa en conducto de Stenon. Tratamiento preventivo: prohíbale a niños inflar globos. Cuando el paciente está sintomático, analgésico, antiinflamatorio, y sialogogos. Evite hacer sialografía ya que puede ocasionar más daño en estructura ductal y es malo el vaciamiento glandular.
Referencias Bibliográficas
- Scully C, Samranayake L. Clinical virology in oral medicine and dentistry. Cambridge, University Press, 1992, chap. 10.
- Rauch S, Seifert G. Diseases of the salivary glands, in Thoma’s Oral Pathology, vol. two. Mosby, St. Louis, 1970; 972.
Retroalimentación
1. Cuáles son los principales síntomas de la parotiditis epidémica?
2. Qué medida preventiva debiera tomarse en Chile para controlar las paperas?
CICLO DE PRACTICA III.
Sialolitiasis
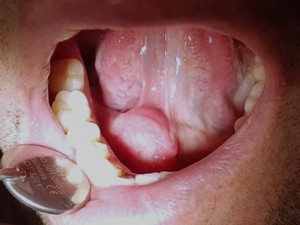
Los sialolitos son calcificaciones intraductales que generalmente se presentan en el conducto de Wharton de la glándula submandibular, (pueden verse en glándulas salivales menores y parótida, pero mucho más raro) y debidos a depósitos de sales de calcio (fosfatos de Ca) alrededor de nido de mucina, con detritos acumulados en el ducto glandular, que se van calcificando. No se conoce ninguna alteración sistémica que favoresca el desarrollo de los cálculos en las glándulas salivales. Generalmente son más frecuentes en el conducto de Wharton, por ser más largo y tortuoso, pero se pueden observar en el Stensen y también en glándulas salivales menores, como las ubicadas en el labio superior y mejilla. En el caso de compromiso de la submandibular el paciente puede presentar tumoración de la gándula afectada, con dolor y mayor hinchazón a las horas de comida. Cuando el sialolito está en la zona del piso de piso, puede palparse. En la radiografía, especialmente con una radiografía oclusal, puede observarse una formación redondeada, radiopaca. En el macroscópico ya se reconoce su aspecto típico, redondeado, con capas concéntricas, de color amarillento, y en el tejido glandular afectado se puede observar inflamación crónica periductal, con hiperplasia y metaplasia escamosa de los ductos (fig. 3). El tratamiento de esta condición es la eliminación del sialolito, el cual puede lograrse en las glándulas mayores, parótida y submandibular, estimulando con sialogogos (drogas que estimulan la secreción salival). Los sialolitos más grandes y ubicados al interior del sistema ductal, e intraglandulares, deben ser extirpados quirúrgicamente.

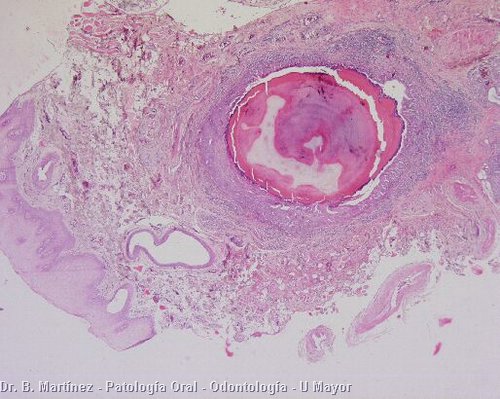

Fig. 4. Histopatología de sialolito encontrado en interior de ducto con metaplasia escamosa, a la izquierda en 4a se observa epitelio de la mucosa y ducto. También se observan células mononucleares en el tejido conjuntivo y en 4b se puede apreciar ductos dilatados y también infiltrado mononuclear.
Fig. 5. Uno de los sialolitos más grandes, ubicado en piso de boca, simulando un tumor (ránula ?), pero las imágenes demuestran zona calcificada, redondeada, más o menos con capas concéntricas. Gentileza Hospital de Pitrufquén, Araucanía, Chile
Sialoadenitis
La inflamación de las glándulas salivales, sialoadenitis, más común es la viral, o paperas, pero también se originan como hemos señalado de origen obstructivo, por sialolitos, y existen de otras causas, por ejemplo en pacientes que han tenido cirugías recientes, especialmente cirugía abdominal y hacen una parotiditis aguda, debido a la falta de líquidos, y por que se les ha administrado atropina que produce xerostomía (sequedad de la boca). En la mayoría de los casos la inflamación se debe a estafilococos dorados, pero pueden ser también por estreptococos u otros gérmenes. Generalmente la gándula más afectada es la parótida, puede ser bilateral, y así se habla también de Parotiditis crónica recurrente, cuadro que puede observarse en niños y adultos. El tratamiento incluye terapia con antibióticos y rehidratación del paciente.
Sialometaplasia necrotizante
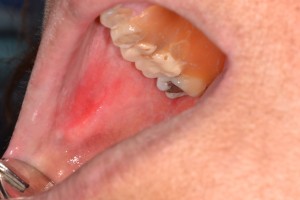
Lesión que la mayoría de las veces se observa en paladar, duro-blando, uni o raramente bilateral, muchas veces como úlcera dolorosa, que aparece después de trauma o irritación en paladar, que puede tener un aspecto «feo», pero que por la evolución de rápida aparición podría llevar a sospechar de su diagnóstico clínico. En la histopatología se observa necrosis de acinos glandulares los que presentan sus límites celulares alterados, y citoplasmas disgregados, con detritos nucleares, y el tejido adyacente puede presentar ductos glandulares con metaplasia escamosa, e inflamación crónica.




 Fig. 6. Mujer con úlcera necrótica en paladar, con membrana amarillenta que tiende a desprenderse. En la biopsia se observó acinos necróticos, y ducto con metaplasia escamosa. Fotos clínicas gentileza de Dr. R. Lillo.
Fig. 6. Mujer con úlcera necrótica en paladar, con membrana amarillenta que tiende a desprenderse. En la biopsia se observó acinos necróticos, y ducto con metaplasia escamosa. Fotos clínicas gentileza de Dr. R. Lillo.
Referencias Bibliográficas
- Jensen JL et al. Minor salivary gland calculi: a clinicopathologic study of forty-seven new cases. Oral Surg Oral Med Oral Pathol 47:44-50, 1979.
Retroalimentación
1. ¿Cómo se forma un sialolito?
2. ¿Qué glándulas presentan más frecuentemente sialolitos?
CICLO DE PRACTICA IV.
Síndrome de Sjögren (SS).
Consiste en una tríada de xerostomía (sequedad de la boca), queratoconjuntivitis sicca (sequedad de la conjuntiva ocular) y otra enfermedad autoinmune, la mayoría de las veces artritis reumatoídea. Cuando se presenta sin otra enfermedad autoinmune se conoce como «Síndrome Sicca», o SS primario, y el otro caso SS secundario, o sea con artritis reumatoidea. El criterio actual de diagnóstico se ha simplificado, pero creo útil recordar este criterio que se basaba en algunos aspectos subjetivos y objetivos, y permite que el clínico recuerde algunas preguntas a hacerle al paciente durante su anamnesis:
-
- Uno de tres síntomas oculares
- Uno de tres síntomas bucales
- Test de Schirmer (menor ó igual a 5 mm / 5 min)
- Biopsia de glándula salival labial con score mayor ó igual a 1 foco / 4 mm2 (Un foco: infiltrado de al menos 50 linfocitos periductales).
- Positivo para alguno de los siguientes: FR, ANA, SS-A, SS-B
- Positivo en alguno de los siguientes exámenes: scintigrafía, sialografía, flujo salival no estimulado. (No recomendamos realizar sialografía por el daño que se le puede ocasionar a la parótida con el medio de contraste). En la actualidad se está usando la ecografía para evaluar compromiso de parótidas y/o submandibulares.
Los síntomas oculares se refieren a contestar afirmativa alguna de estas tres preguntas:
-
-
- ¿Ha tenido durante los últimos tres meses, en forma persistente, molestias por sus ojos secos?
- ¿Tiene en forma recurrente sensación de arenilla en los ojos ? (También puede consultar por fotofobia)
- ¿Utiliza sustitutos de lagrimas más de tres veces al día ?
-
Los síntomas bucales es positivo en alguna de las siguientes:
-
- ¿Ha tenido durante los últimos tres meses, en forma persistente, sequedad de la boca ?
- ¿Ha tenido tumoración recurrente o persistente de sus glándulas parótidas (Fig. 2) ?
- ¿Frecuentemente tiene que tomar líquidos para poder deglutir alimentos secos ?
El criterio para decir que un paciente presenta SS es que sea positivo a dos de tres de los siguientes (criterio sugerido el 2007):
1. Si tiene biopsias positiva, presencia de >= 1 foco con más de 50 células linfocitarias periductales.
2. Positivo para el anticuerpo ro o la
3. Test de Shirmer positivo u otro para evaluación de xeroftalmia, o flujo salival (saliva no estimulada (≤1.5 mL en 15 minutos) (ó ≤ 0,1 mL/min).
Criterios de Clasificación ACR-EULAR para Síndrome Sjögren, criterio actual, del 2017.
| Item | Descripción | Peso |
| 1 | Glándula salival labial con sialoadenitis focal linfocítica, con escore de foco >= 1 (en 4 mm2) | 3 |
| 2 | Positivo anti-SSA/Ro | 3 |
| 3 | Tinción ocular >=5 (o score de van Bijsterveld >=4 en al menos un ojo | 1 |
| 4 | Test de Schirmer <=5 mm/5 minutos en al menos un ojo | 1 |
| 5 | Flujo de saliva total no estimulada <0.1 mL/min | 1 |
| Nota: 4 o más puntos indicador de Sjögren |
Tomado de https://www.sjogrens.org/researchers-providers/healthcare-provider-resources/diagnosing-sjogrens. En esta escala si un paciente tiene >= a 4 puntos se considera que tiene SS, y es válido para estudios clínicos.
Es necesario considerar en el diagnóstico diferencial o descartar las siguientes condiciones asociadas con boca seca:
1. Historia de radioterapia en cabeza y cuello
2. Sarcoidosis
3. Enfermedad relacionada a IgG4
4. Sida
5. Hepatitis C
6. Enfermedad injerto vs. huésped.
7. Amiloidosis.
El SS es más común en mujeres (relación H:M, 1:10), y muchos pacientes se presentan con síntomas artríticos. La queratoconjuntivitis se manifiesta como sequedad y sensación de arenilla en los ojos. Las principales características orales son: disminución de la saliva, dificultad en la deglución y masticación, anomalías en la sensación del gusto y una mucosa oral lisa y lustrosa. Algunos pacientes pueden presentarse con tumoración bilateral de las glándulas salivales, especialmente de la parótida.
Para establecer el diagnóstico de SS debe, de acuerdo al criterio europeo, encontrarse cuatro de las seis características, y entre esas cuatro debe estar la biopsia de glándulas salivales con al menos un foco, o positivo para anticuerpos SS-A, y/ó SS-B. Existe otro criterio que es llamado de San Diego, realizado por Fox y col., en que el diagnóstico de SS se basa en presencia de hallazgos objetivos (compromiso ocular: test de Schirmer ó rosa de bengala; compromiso oral: flujo salival, sialografía, scintigrafía), y debe incluir biopsia de glándulas salivales labiales, y además estudio serológico positivo (SS-A, SS-B, FR, ANA).
Para establecer el compromiso ocular se puede evaluar el flujo de las glándulas lacrimales con el test de Schirmer. En cuanto a la xerostomía debe medirse el flujo salival, el cual en estos pacientes se mide flujo salival no estimulado. De ayuda es la biopsia de glándulas salivales menores, debe ser de cara interna del labio inferior, donde se toman cuatro o cinco lobulillos glandulares y se demuestra infiltrado focal linfocitario (más de un foco con 50 células mononucleares, principalmente linfocitos), periductales, que causan reemplazo de acinos glandulares. Otro estudio que se utilizó es la sialografía inyección de medio de contraste (lipiodol), especialmente en parótidas), ya no se utiliza por el daño que se ocasionaba a las glándulas, atrofiadas, y que demoraban mucho en vaciar el lipiodol. El estudio de anticuerpos: SS-A (ro). el cual está presente en el 70-80% de los pacientes con SS primario y menos del 10% de SS secundario. El anticuerpo SS-B (la) , por otra parte se encuentra en el 50- 70% de los SS primarios y menos del 5% de los casos Secundarios.
De todas maneras el criterio para establecer el diagnóstico varía en distintos centros, uno de los que nos parece mejores es el de Vitali y col., utilizado en Europa. La causa del SS es desconocida, pero pueden existir algunos factores genéticos y últimamente se cree que puede estar relacionado a infección por virus Epstein-Barr. Cerca del 80 a 90% de los casos se observan en mujeres, cercanas a los 40 años, y en 15% de los pacientes que tienen artritis reumatoidea se observa SS. El principal síntoma oral es la xerostomía, causada por la disminución de la saliva, que a su vez ocasiona fácilmente infección por cándida, en la mucosa del paladar y dorso de lengua, y también queilitis angular. Muchas veces la lengua, especialmente en casos avanzados, se observa depapilada, y que arde. La falta de saliva también favorece el desarrollo de caries cervicales, dificulta la alimentación, e impide el uso adecuado de prótesis removibles. Cerca de un tercio de los pacientes pueden tener tumoración de las parótidas en el curso de la enfermedad, generalmente bilateral pero no dolorosa, y recurrente. Debido a la xerostomía no es infrecuente que se produzca además la infección glandular (parotiditis). Otro examen utilizado ha sido la cintigrafía, pero actualmente lo más utilizado en imágenes de parótida para pacientes con Síndrome Sjögren es la ecografía.
El paciente con SS también presenta queratoconjuntivitis, y generalmente más que el dentista, es el oftalmólogo quien realiza o sospecha primero del diagnóstico. La queratoconjuntivitis es debido a la xeroftalmia, falta de lágrimas, y en el SS no solo estas glándulas están afectadas sino también otras como las que se encuentran en cualquier mucosa (respiratoria, esófago, genital, etc.). Las manifestaciones oculares son menores en la mañana y aumentan en la tarde, con sensación de arenilla, o cuerpo extraño en los ojos.
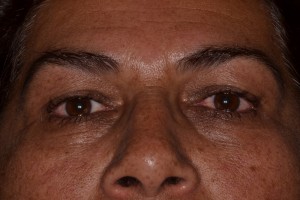
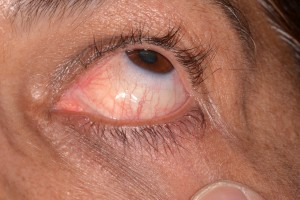
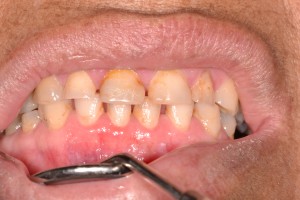
Fig. 8. Todas las imágenes de la misma paciente, mujer con marcada sequedad bucal, usa lagrimas artificiales, se queja que no le duran obturaciones en dientes, lengua seca, áreas rojizas en cara interna mejilla, lengua lisa. Anticuerpos positivos: Ro, La, Ana, Fr.
Fig. 9. Caries en bordes incisales, también llamadas caries atípicas, posible de observar y que debiera hacer sospechar en Síndrome Sjögren.
En los exámenes de laboratorio se observan una serie de alteraciones tales como aumento de la velocidad de sedimentación, aumento de los niveles de inmunoglobulinas, especialmente IgG. El estudio de autoanticuerpos puede ser de utilidad y en los últimos años se está utilizando el factor reumatoídeo, positivo en el 75% de los casos. Anti-SS-A y anti-SS-B, son dos anticuerpos que se encuentran especialmente en pacientes con SS primario.
La histopatología demuestra que todas las glándulas salivales están afectadas, y por esta razón se utiliza biopsia de glándulas salivales menores, especialmente desde la cara interna del labio inferior, de donde se extirpan tres a cinco lobulillos glandulares, y si se encuentran focos de linfocitos y plasmocitos con 50 o más células cada uno, se confirma el diagnóstico de SS (en una área de 4 mm2 de tejido glandular). Entre más focos de células inflamatorias se observán más severo es el cuadro y se asocian con un mayor reemplazo de acinos, mayor fibrosis y enfermedad más severa.
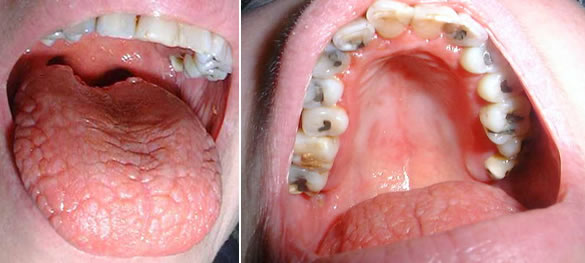
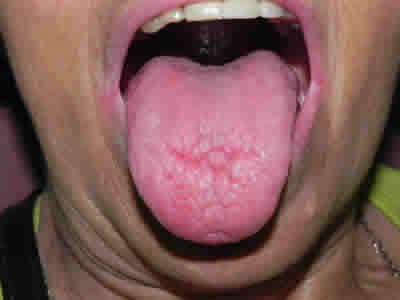
El tratamiento del SS es de apoyo en base a lagrimas y saliva artificiales, ya que no existe ningún tratamiento definitivo. El control y manejo sistémico de la enfermedad lo debe hacer especialista (reumatólogo). El dentista debe colaborar en mejorar la situación bucal, mantener al paciente libre de caries y molestias. Los sialogogos tales como pilocarpina pueden estimular la secreción salival. También se utilizan corticoides pero el tratamiento debe realizarlo médico reumatólogo. El dentista puede colaborar evitando, tratando o ayudando a prevenir las complicaciones que aparecen en la boca, tales como candidiasis, caries cervicales y enfermedad periodontal.
Síndrome de Sjögren (SS) – histopatología
Como se ha señalado se debe utilizar biopsia de labio inferior, previa anestesia y aproximadamente a un centímetro y medio más arriba del fondo del vestíbulo, se realiza una incisión horizontal de aproximadamente 1 a 2 cm y, generalmente, se observarán los lobulillos, debiendo obtener idealmente mínimo 4 lobulillos (separados) y ojalá 5 que deben colocarse inmediatamente en formalina tamponada al 10%. Debe darse instrucción al tecnólogo para que realice una primera placa con tres o cuatro cortes del tejido. Desgastar 200 micrones y nuevos cortes, e idealmente tener dos cortes. También hay sugerencia un corte inical y después a 60 micrones.,
Descripción histológica y Diagnóstico (DX) en Síndrome Sjögren, SS.
En la actualidad se evalúa la presencia de focos con más de 50 linfocitos (o plasmocitos, o células mononucleares periductales), y se calcula el escore de foco ((número de foco x 4)/área glandular evaluada).
Previamente utilizamos este esquema Modificado de Chisholm y Mason, 1968 (lo hemos dejado aquí por la utilidad que pueda tener en casos de no tener sistema de cómo medir el área glandular).
-
- Sin infiltrado linfocitario. DX: Glándulas salivales normales, grado = 0 (Ch y M, 1968).
- Infiltrado linfocitario/plasmocitario leve difuso. DX: Sialoadenitis crónica leve, grado = 1 (Ch y M, 1968).
- Infiltrado moderado o menos de un foco de infiltrado linfo/plasmocitario (o sea observamos menos de 50 cel/4 mm2). DX: Sialoadenitis crónica moderada, grado = 2 (Ch y M, 1968). (4 mm2
- Un foco (1 foco de 50 cel/4 mm2). DX: Sialoadenitis crónica severa, grado = 3 (Ch y M, 1968) ó Síndrome de Sjögren, score 4.0. Se diagnostica SS en caso de encontrar por lo menos un foco de 50 ó más células mononucleares, también es discutible si en paciente con atrofia glandular (fibrosis, pérdida marcada de acinos, ductos dilatados), considerar como sialoadenitis crónica avanzada, y creo mejor «se sugiere descartar síndrome Sjögren con otros exámenes (anticuerpos ro, la, etc). De todas maneras es cuestionable y existen mayores posibilidades de equivocarse con este criterio (un foco por lobulillo glandular de más de 50 células, criterio Europeo, Vitali y col, 1993, o glándula con mucha atrofia).
- Más de un foco. DX : Sialoadenitis crónica focal compatible con Síndrome Sjögren, score 4.1, 4.2, 4.3.
Score para los focos, según Daniels y Whitcher, 1994. Utilizar este esquema en caso de no poder medir tamaño de los lobulillos glandulares.
4.0 = presencia de un foco (criterio mínimo para considerar en la actualidad biopsia positiva para SS).
4.1= 2 a 3 focos
4.2= 4 a 6 focos
4.3= 7 a 12 focos.
NOTA: En caso de observar pérdida de acinos, con infiltración adiposa, fibrosis periductal y dilatación de los ductos glandulares se utiliza el diagnóstico de : Sialoadenitis crónica con signos de atrofia (Syrjänen, 1984) y se incluirá en cada informe una nota que dirá: Los hallazgos histológicos no permiten descartar el diagnóstico de SS (se asume que en estos casos solamente se encuentra la atrofia y no es posible encontrar un foco de por lo menos 50 células mononuclares, periductal). Importante tener en cuenta tratamientos previos con inmunosupresores (corticoides) que pueden estar ocasionando un falso negativo (paciente puede tener SS, pero la biopsia no presenta focos por el tratamiento previo). Esto significa que el médico tratante de los pacientes debe explicar al paciente, que la biopsia no fue concluyente, y el diagnóstico será confirmado por otros exámenes de laboratorio. Pareciera necesario también confirmar el diagnóstico en todos aquellos casos que tienen un foco en la biopsia.
En la actualidad se sugiere calcular el score de foco: contar número de focos, dividir por la superficie glandular evaluada (puede medir área de lobulillos evaluados con Image J, u otro software), al valor obtenido se multiplica por cuatro. Si el escore dá más de 1 es positivo, máximo obtenible es de 12.
Score = (# focos / superficie glandular) * 4
Referencias bibliográficas:
1. Chisholm DM, Mason DK. Labial salivary gland biopsy in Sjögren’s syndrome. J Clin Pathol 1968(21): 656-660.
2. Daniels TE, Whitcher JP. Association of patterns of labial salivary gland inflammation with keratoconjuntivitis sicca. Arthritis Rheum 1994(37): 869-877.
3. Syrjänen S. Age-related changes in structure of labial minor salivary glands. Age & Aging 1984(13):159-165.
4. Vitali C, Bombardieri S, Moutsopoulos HM, et al. Preliminary criteria for the classification of Sjögren’s syndrome. Results of a prospective concerceted action action supported by the European Community. Arthritis Rheum 1993; 36: 340-7.
5. Fisher BA, Jonsson R, Daniels T, Bombardieri M, Brown RM, Morgan P, Bombardieri S, Ng WF, Tzioufas AG, Vitali C, Shirlaw P, Haacke E, Costa S, Bootsma H, Devauchelle-Pensec V, Radstake TR, Mariette X, Richards A, Stack R, Bowman SJ, Barone F; Sjögren’s histopathology workshop group (appendix) from ESSENTIAL (EULAR Sjögren’s syndrome study group). Standardisation of labial salivary gland histopathology in clinical trials in primary Sjögren’s syndrome. Ann Rheum Dis. 2017 Jul;76(7):1161-1168. doi: 10.1136/annrheumdis-2016-210448. Epub 2016 Dec 13. PMID: 27965259; PMCID: PMC5530351.
6.Bredahl SK, Reibel J, Pedersen AML. Value of multilevel sectioning of labial salivary gland biopsies in the diagnosis of Sjögren’s syndrome. Oral Surg Oral Med Oral Pathol Oral Radiol. 2021 Jan;131(1):85-91.
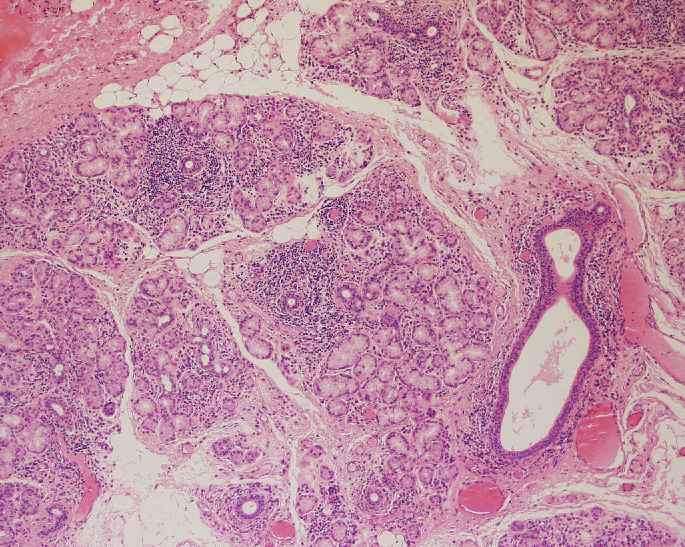
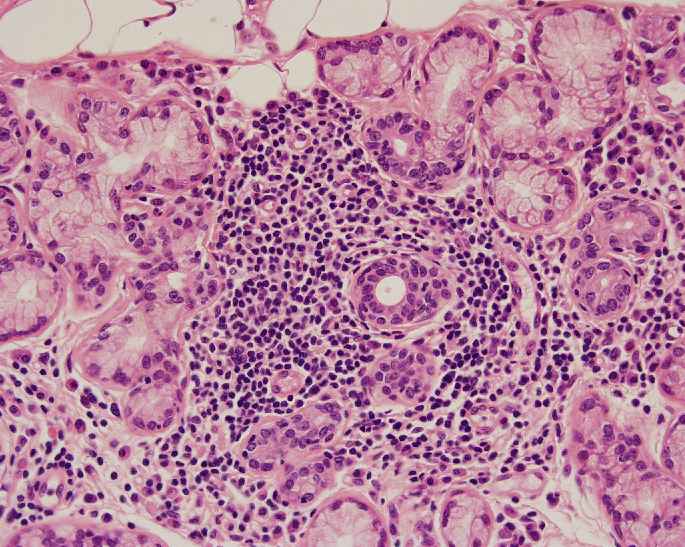
Fig. 12 y 13. Biopsia de lobulillos glandulares del labio inferior de paciente con síndrome de Sjögren, donde se aprecia desde 6a aumento menor con focos linfocitarios periductales que ocasionan reemplazo parcial de la estructura acinar, con algunos vasos dilatados.
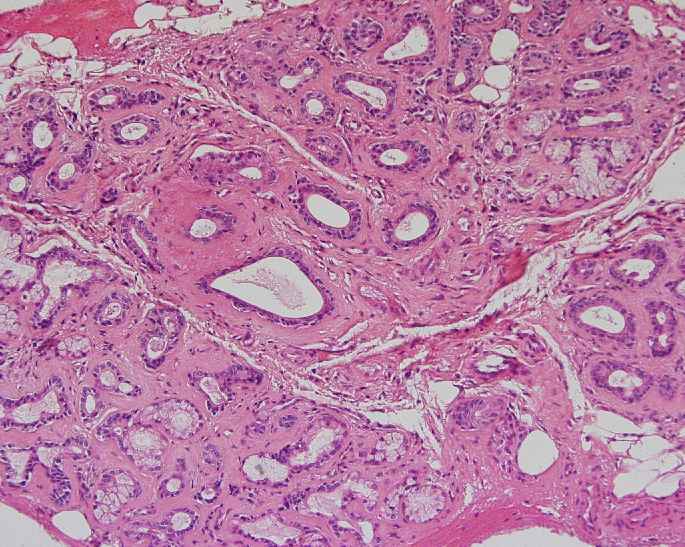

Fig. 14. A veces no se encuentran focos linfocitarios pero sí marcada atrofia como se aprecia en 14a y 14b, con pérdida casi completa de acinos, aumento de las fibras colágenas y escasas células mononucleares (se diagnostica: sialoadenitis crónica severa, descartar SS con otros examenes y antecedentes).
Si bien no es este un cuadro inflamatorio sino que se refiere a una sensación subjetiva, la hemos incluído en esta sección debido a la importancia de distinguir las distintas causas que puede tener. Entre las causas de xerostomía tenemos : respiración bucal, aplasia de las glándulas salivales, envejecimiento, radiación local por cáncer, infección por VIH, sarcoidosis, enfermedad relacionada a IgG4, además del SS. Pero los factores causales de xerostomía más importantes y más frecuentes sean los de origen farmacológico (Tabla II).
| TIPO | EJEMPLOS |
| Antihistaminícos | Clorfeniramina |
| Descongestionantes | Seudoefedrina |
| Antidepresivos | Amitriptilina |
| Antisicóticos | Haloperidol |
| Antihipertensivos | Reserpina, Metildopa, enalapril, losartán, etc. |
| Anticolinérgicos | Atropina |
La xerostomía es más común en mujeres, y al igual que en el SS, el paciente puede presentar candidiasis y caries cervicales. El tratamiento es difícil pero puede aliviarse algo el paciente con enjuagues, por ejemplo con agua de manzanilla, también existen algunos preparados de saliva artificial y se pueden prevenir complicaciones con enjuagatorios de fluoruros y clorhexidina al 0.1%, y realizar interconsultar con el médico tratante, en los pacientes que ingieren alguna droga, para que pueda ser cambiada por otra, o considerar posible reducción de la dosis.
ONCE RECOMENDACIONES PARA PACIENTES CON BOCA SECA
1. Cepille sus dientes después de cada comida con pasta fluorada y además en la noche use seda dental.
2. Considere usar enjuagatorios con flúor como complemento a su higiene oral para prevenir caries (como Caristop® o Xeros Dentaid®).
3. Estimule la formación de saliva con chicles sin azúcar.
4. Considere el uso de humectante salival (como spray bucal de Xeros Dentaid® o Bucoglobin® o infusión a base de manzanilla y semillas de linaza).
5. Considere usar bálsamo labial si presenta labios secos.
6. Tome abundante agua durante las comidas y evite bebidas azucaradas.
7. Prefiera alimentos refrescantes, blandos, fríos y con un alto porcentaje de agua (como yogurt, jalea, helados, sandía, etc.).
8. Evite alimentos azucarados y pegajosos (como masticables, calugas, gomitas, etc.).
9. Evite sustancias que empeoran la sequedad bucal (como bebidas alcohólicas, cigarrillo o alimentos salados o picantes).
10. Evite ambientes secos y aire acondicionado.
11. Si usa prótesis no las use en las noches y lávelas siempre después de comer.
Receta para sustituto de saliva casero*:
- Manzanilla (Matricaria chamomilla), 1 cucharadita de flores secas de manzanilla 2.
- Aceite de linaza (Linum usitatissimum), 2 cucharadas soperas de semillas de linaza.
- 300 ml de agua.
Preparación: hervir 200 ml de agua, cuando el agua hierva agregue las 2 cucharadas de semillas de linaza y revuelva constantemente con el agua hirviendo por 3 minutos. Con un colador separe las semillas de la sustancia viscosa o mucilaginosa, bote las semillas y conserve la sustancia viscosa. Prepare 100 ml de la infusión de manzanilla. Mezcle 4 partes de la sustancia viscosa de las semillas de linaza con 1 parte de la infusión de manzanilla, agite y mantenga refrigerado sin congelar.
*Referencia: Morales I et al. Reporte preliminar sobre el efecto de un sustituto salival a base de manzanilla (Matricaria chamomilla) y linaza (Linum usitatissimum) en el alivio de la xerostomía en adultos mayores. Rev. Clin. Periodoncia Implantol. Rehabil. Oral. 2015; 8(2): 144-149.
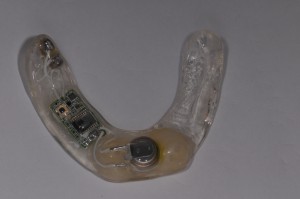
Fig. 15. Aparato con diseño de plano de relajación que funciona con una batería para estimular la glándula submandibular. En este link puede encontrar más información, saliwell: https://www.createdentalharmony.com/dry-mouth-treatment-saliwell-appliance/
Referencias Bibliográficas
- Daniels TE, Fox PC. Salivary and oral components of Sjögren’s syndrome. Rheum Dis Clin North Am. 18:571-589, 1992.
- Scully C. Sjögren’s syndrome: Clinical and laboratory features, immunopathogenesis and management. Oral Surg Oral Med Oral Pathol 62:510-523, 1986.
- Daniels TE. Sjögren’s syndrome: clinical spectrum and current diagnositic controversies. Adv Dent Res 1996; 10: 3-8.
- Vitali C, Bombardieri S, Moutsopoulos H et al. Preliminary criteria for the classification of Sjögren’s syndrome. Results of a prospective concerted action supported by the european community. Arth Rheumat 1993; 36: 340-348.
- Shiboski C et al. 2016 American College of Rheumatology/European League Against Rheumatism Classification Criteria for Primary Sjogren’s Syndrome € A Consensus and Data-Driven Methodology Involving Three International Patient Cohorts. Arthritis & Rheumat 2017; 69: 35-45.
- Sindrome de Sjögren ( http://www.sjogrens.com)
- Sindrome de Sjögren (http://dry.org/doihave.html)
Retroalimentación
1.¿ Qué drogas pueden producir xerostomía?
2.¿ Cuáles son las tres principales características que se encuentran para hacer el diagnóstico de SS?
3.¿Cuáles son los síntomas oculares y bucales que presenta enfermo de SS?
4. ¿Qué tratamiento preventivo debiera realizar a paciente con todas o casi todas sus piezas dentarias y se le ha diagnosticado SS?
CICLO DE PRACTICA V.
SIALOADENOSIS E HIPERPLASIA DE GLANDULAS SALIVALES MENORES.
Esta condición no es muy frecuente, y en ella se observa una tumoración no inflamatoria, de consistencia blanda, recubierta por piel sana, generalmente de las parótidas, bilateral, con facies «de laucha» y debida a una enfermedad sistémica tal como: alcoholismo, diabetes mellitus u otra alteración metabólica, anorexia nerviosa, bulimia, malnutrición, enfermedad endocrina, o reacción a droga, también en alteraciones hormonales, como menarquia u otras disfunciones hormonales. La tumoración empieza lentamente y bilateral en las parótidas pudiendo haber disminución de la secreción salival. En la histopatología de esta condición se puede observar aumento del tamaño y número de los acinos glandulares, pero posteriormente cuando avanza la condición se encuentra abundante infiltrado adiposo, con persistencia de pocos acinos y ductos. En la clínica debe distinguirse del Síndrome de Sjögren y linfoma.

Hiperplasia de glándulas salivales menores
Esta es una tumoración que se observa generalmente en el paladar, a ambos lados de la línea media, que parece un tumor, y generalmente recubierto por una mucosa totalmente sana, más común en cuarta y quinta década de la vida. No requiere de tratamiento especial, sólo establecer el diagnóstico, y en caso de duda la biopsia demuestra un tejido prácticamente normal, con acinos bien desarrollados y poco estroma.
Referencias Bibliográficas
- Batsakis JG. Pathology consultation: Sialadenosis. Ann Otol Rhinol Laryngol 97:94-95, 1988.
- Buchner A. et al. Adenomatoid hyperplasia of minor salivary glands. Oral Surg Oral Med Oral Pathol. 71:583, 1991.
Retroalimentación
1. Qué condiciones se observan asociadas con Sialoadenosis?
2. A qué se debe la hiperplasia glandular del paladar?