| TOPICO | LINFOADENOPATÍAS |
| TIEMPO APROXIMADO | 45 MINUTOS |
| AUDIENCIA | Alumnos Curso Patología Oral, Fac. Odontología, Universidad Mayor |
| INSTRUCTOR | DR. BENJAMIN MARTINEZ R. |
- I. Racional.
- II. Objetivos Terminales.
- III. Objetivos Específicos.
- IV. Test Inicial.
- Ciclo de Práctica I.
- Ciclo de Práctica II
- Ciclo de Práctica III
- Ciclo de Práctica IV
- Ciclo de Práctica V
- V. Test Final.
I. RACIONAL
En muchas ocasiones podemos ser consultados por tumoración que afecta algún nódulo o formación linfática de la cabeza /cuello, y que pueden tener origen en infección odontogénica, y es el dentista quien debe diagnosticar y tratar estas complicaciones.
II. OBJETIVOS TERMINALES
El alumno estará capacitado para reconocer características clínicas e histopatológicas de las principales adenopatías de cabeza y cuello y algunos aspectos acerca de su tratamiento.
III. OBJETIVOS ESPECIFICOS
El alumno será capaz de describir métodos de evaluación y diagnóstico de linfoadenopatías. Algunas características de adenopatías inflamatorias, y de linfomas no Hodgkin y de Hodgkin.
CICLO DE PRACTICA I
Introducción.
Aspectos anatómicos e histológicos del nódulo linfático.
Los nódulos linfáticos y el tejido linfático tienen un rol fundamental en la defensa, también participan en la linfopoyésis, filtración de linfa, y procesado de antígenos, y en el caso del ubicado en cabeza y cuello, incluyendo anillo de Waldeyer, de protección ante diferentes patógenos en la entrada del tubo digestivo, y en la defensa de la cara/cabeza y cuello. Los nódulos se ubican en cadenas o pequeños grupos para el drenaje linfático de diversas regiones anatómicas. Se conectan a la circulación por vasos aferentes y eferentes, varían en tamaño desde 2 mm hasta 20 mm, y generalmente a la palpación no se detectan en la región de cabeza / cuello, pero en el niño, hasta los 14 años pueden palparse especialmente en la región submandibular. En cabeza y cuello se distinguen en región parotídea, occipital, retroauricular, en relación a vena facial, submandibulares y yugulares, siendo estas dos últimas cadenas las más importantes en cuanto al drenaje o compromiso de infecciones buco-maxilo-faciales o de presencia de metástasis de carcinomas, pero a veces podemos encontrar una adenopatía en la región parotídea de origen en infección bucal, o por metástasis de melanoma de cuero cabelludo. Pero si hablamos de frecuencias las más comunes son las adenopatías submandibulares y yugulares. En estas cadenas se deben distinguir:
a. Nódulos submentonianos
b. Nódulos submandibulares
c. Nódulos yugulares profundos
d. Nódulos yugulares medios (zona media del cuello)
e. Nódulos yugulares caudales (zona inferior del cuello)
f. Nódulos cervicales dorsales (parte posterior del cuello)
g. Nódulos supraclaviculares
h. Nódulos prelaríngeos y paratraqueales
i. Nódulos retrofaríngeos
j. Nódulos parotídeos
h. Nódulos bucales (a lo largo de vena facial)
j. Nódulos retroauriculares y occipitales.
Además de estas cadenas a nivel bucal debemos recordar la presencia del anillo de Waldeyer, con la amígdala, la presencia de tejido linfático en borde de lengua, tercio posterior (amígdala lingual), y muchas veces podemos encontrar formación de tejido linfático en piso de boca, paladar blando.
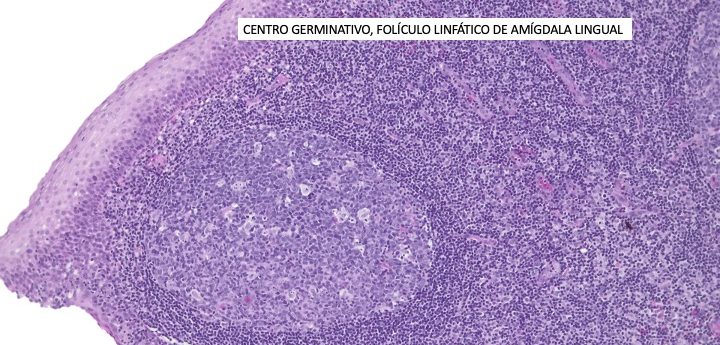
Como sabemos la estructura normal del nódulo linfático es arriñonada y en la zona estrechada se encuentra el hilio por donde ingresan arteria, vena, y salen vasos linfáticos eferentes; los aferentes desembocan en la cápsula. Inmediatamente por debajo de la cápsula se encuentra el seno subcapsular, sitio inicial de las metástasis, y adyacente a esta zona encontramos la cortical donde están los centros germinativos y folículos linfáticos (zonas timo-independientes, o de procesado y diferenciación de linfocitos B), inmediata a la cortical se encuentra la zona paracortical con abundantes linfocitos, y zona timo-dependiente. Estos tejidos constituyentes del parénquima, incluyen varias poblaciones de células linfoideas, en grados variables de diferenciación y activación, muchos de ellos en «movimiento». Fundamentalmente se distinguen células B, T, plasmocitos. Los linfocitos se han clasificado en pequeños, medianos y grandes, pero la principal diferenciación se hace hoy en día con marcadores y así se distinguen: CD3, CD4, CD8, etc., necesarios para identificar correctamente en casos de linfomas. En el área cortical se encuentran Linfocitos B y se pueden identificar con CD20, pero se sabe que también co-existen células T, y estas se pueden distinguir con CD43, CD45RO. En el área paracortical, área interdigitante ente los folículos linfáticos, tiene linfocitos y vénulas post-capilares, las células son principalmente T. La zona medular es donde fundamentalmente se encuentran gran cantidad de plasmocitos y ahí ocurre la producción de anticuerpos.
Resumen estructuras de nódulo linfático:
Periferia
– tejido adiposo, cápsula de tejido fibroso.
Cortical (área de células B)
– Folículos linfáticos
– Centros germinativos
– Linfocitos B (grandes y pequeños, clivados)
– Linfocitos B (grandes y pequeños, no clivados)
– Linfocitos B pequeños del manto
– Macrófagos
– Células dendríticas
Paracortical (área de células T)
– Linfocitos grandes y pequeños
– Células reticulares
Médula
– Plasmocitos
– Precursores de plasmocitos
Senos linfáticos
Marginal
Cortical
Medular
Vasos sanguíneos
Arterias
Venas
Capilares
Vénulas post-capilares
Drenaje linfático de la cavidad oral.
En la región submentoniana se recibe el drenaje linfático de la zona del vestíbulo inferior, encía y piso de boca.
Región submandibular: drenaje del piso de boca, vestíbulo, encía, paladar, borde de lengua.
Región parotídea: encía superior, paladar, piel de la parte superior de la cara, zona frontal, cuero cabelludo.
Región subdigástrica: encía lingual, paladar duro, amígdala, orofaringe, piso de boca.
Referencias Bibliográficas
- Neville BW, Damm DD, Allen CM, Bouqoout JE. Oral & Maxillofacial Pathology.WB Saunders Co., Philadelphia, 1995:295- 307.
- Pindborg JJ, Reichart PA, Smith CJ, van der Waal I. Histological typing of cancer and precancer of the oral mucosa. WHO. International Histological Classification of Tumours. Springer, Berlin, 2nd. Ed. 1997.
Retroalimentación
1. Solamente en la cara (NO cuello), dónde se encuentran formaciones linfáticas?
a)
b)
c)
2. ¿Qué zonas son timo dependientes y timo-independientes en un nódulo linfático?
3. ¿Qué tipos de vasos sanguíneos se reconocen en nódulo linfático?
CICLO DE PRACTICA II
Evaluación de adenopatía
Entre los aspectos clínicos importantes a evaluar en adenopatía tenemos que tener en cuenta:
- Edad: las adenopatías son más frecuentes en niños y no tienen mayor significado patológico en ellos, salvo que presenten crecimiento continuo, dolor, u otro signo clínico.
- Localizada (única) o generalizada (múltiple): si existe poliadenopatía con otros signos clínicos deberá evaluar con otros exámenes además del clínico.
- Características de la adenopatía: si hay dolor, enrojecimiento de la zona.
- Signos y síntomas asociados: fiebre, tos, decaimiento, dolor espontáneo, dientes con caries extensas, en posible zona de drenaje con la adenopatía. Antes de seguir con la evaluación clínica, si existe infección de origen dentaria, lo primero es tratar ésta y controlar.
En la historia clínica es importante tener en cuenta varios aspectos tales como:
- Existencia de enfermedad sistémica (tuberculosis, Sida, sífilis, sarcoidosis, son enfermedades que pueden acompañarse de adenopatía)
- Contacto con posible ETS (Sida, Sífilis), solicite los exámenes serológicos indicados (Elisa para VIH, FTA-Abs y VDRL para sífilis).
- Rasguño de animal. Especialmente de gatos, frecuente en niños o aquellos con una o varias mascotas.
- Fiebre, sudoración, anemia.
- Alteración nasofaríngea (epistaxis, carraspera), para descartar faringitis.
- Ingestión de drogas, por ejemplo dilantina puede ocasionar adenopatía.
En la evaluación clínica de adenopatía vamos a tener en cuenta:
- Temperatura, en caso de procesos infecciosos, adenoflegmón, puede encontrarse fiebre de hasta 39ºC; también en pacientes con faringitis, amigdalitis o en otros cuadros sistémicos (tbc).
- Identificar nódulo afectado el cual puede indicar infección en zona distante, el dentista buscar en zona de dientes por posibles infecciones, pero no olvidar tejidos blandos.
- Evaluar dentición, lo mejor puede ser pedir una radiografía panorámica
- Evaluar mucosa oral, en caso de úlcera indolora, sospechar de carcinoma o sífilis hasta que no demuestre lo contrario y deberá hacer biopsia o solicitar otros exámenes según corresponda su interpretación clínica de la úlcera.
- Si existe poliadenopatía, o bilateral, derivar al paciente a medicina interna u oncología por posible enfermedad sistémica, linfoma u otra condición posible, más si ha tenido un crecimiento continuo por más de un mes.
- Si no encuentra ninguna causa de la posible adenopatía, ni en los dientes, ni en la mucosa, y persiste la adenopatía por más de un mes o existe historia de aumento continuo de la tumoración por dicho tiempo, derivar el paciente a otorrino u oncología. Posiblemente requiera biopsia.
- No olvidar preguntar por mascotas, niños que duermen con gatitos, u otros pueden contagiarse de bartonela (causante de la enfermedad por arañazo de gato).
Exámenes a solicitar en estudio de adenopatía:
- Hemograma, una leucocitosis puede indicar cuadro infecciosos o leucemia y en estas últimas puede encontrarse a veces adenopatías múltiples.
- Radiografía de tórax, muy necesaria en caso de sospechar TBC y sarcoidosis.
- Serología (Elisa para VIH, FTA-abs, VDRL).
- Test de Mantoux, PPD para TBC.
- Ecografía, escáner, resonancia magnética, cintigrafía según sospecha de diagnóstico.
- Biopsia con aguja fina
- Biopsia «ciega» por sospecha de carcinoma nasofaríngeo, último recurso cuando el examen clínico no ha podido demostrar causa de la lesión, y podría existir carcinoma nasofaríngeo (más común en sudeste asiático).
- Biopsia de nódulo con extirpación completa del nódulo, en sospecha de linfoma o cuando se han agotado todos los exámenes anteriores y no se ha podido establecer un diagnóstico adecuado.
- En algunas ocasiones otros exámenes específicos como en Sarcoidosis, evaluación de Enzima convertidora de angiotensina (ECA) después de la biopsia ayudan a confirmar diagnóstico. En enfermedad por arañazo de gato, titulación de anticuerpos contra Bartonela.
Referencias Bibliográficas.
- Neville BW, Damm DD, Allen CM, Bouqoout JE. Oral & Maxillofacial Pathology.WB Saunders Co., Philadelphia, 1995:295- 307.
Retroalimentación
1. ¿Qué exámenes solicitaría ante una adenopatía y porqué?
2. ¿En paciente hombre 43 años, posiblemente infectado de VIH, nombre tres exámenes necesarios para el diagnóstico y conocer su estado inmunológico?
a)
b)
c)
CICLO DE PRACTICA III
Adenopatías inflamatorias
Las infecciones bucomaxilofaciales ocasionan reacción en los nódulos linfáticos regionales, pasajeras, y de distinto grado, pudiendo en ocasiones llegar a ser de gran importancia afectando toda la estructura, pero en la mayoría de los casos se trata de una reacción de agrandamiento (o hiperplasia) del tejido linfático reversible. Existen tres cuadros inflamatorios posibles de encontrar: linfoadenitis, periadenitis y adenoflegmón. En el último caso el nódulo se necrosa y presenta supuración por diseminación de cuadro infeccioso grave originado muchas veces por complicación de caries dentaria.
Linfoadenitis: aumento de volumen doloroso, consistencia blanda a firme, detectable mediante la palpación (en caso de adenopatía submandibular, incline la cabeza del paciente hacia el lado que evalúa, y lleve la piel hacia el borde basilar de ese lado, para poder apreciar dicho nódulo aumentado de tamaño). En la mayoría de las adenopatías submandibulares, o las pocas ocasiones de adenopatía parotídea o asociada a vena facial, busque la causa en dientes, caries penetrantes, focos apicales (vuelva a ser dentista). El tratamiento solamente será eliminar la infección de origen dentaria, si es que ella es la causa, controlar al paciente. Si la adenopatía persiste después de eliminar la infección dentaria o sigue aumentando deberá tener en cuenta los exámenes indicados previamente. La linfoadenitis corresponde histopatológicamente a una hiperplasia generalmente de los folículos linfáticos, dado que la mayoría de los procesos infecciosos bucomaxilofaciales son ocasionados por gérmenes piógenos y donde participan respuestas inmunes humorales y con linfocitos B, o sea responde principalmente la zona cortical del nódulo linfático.
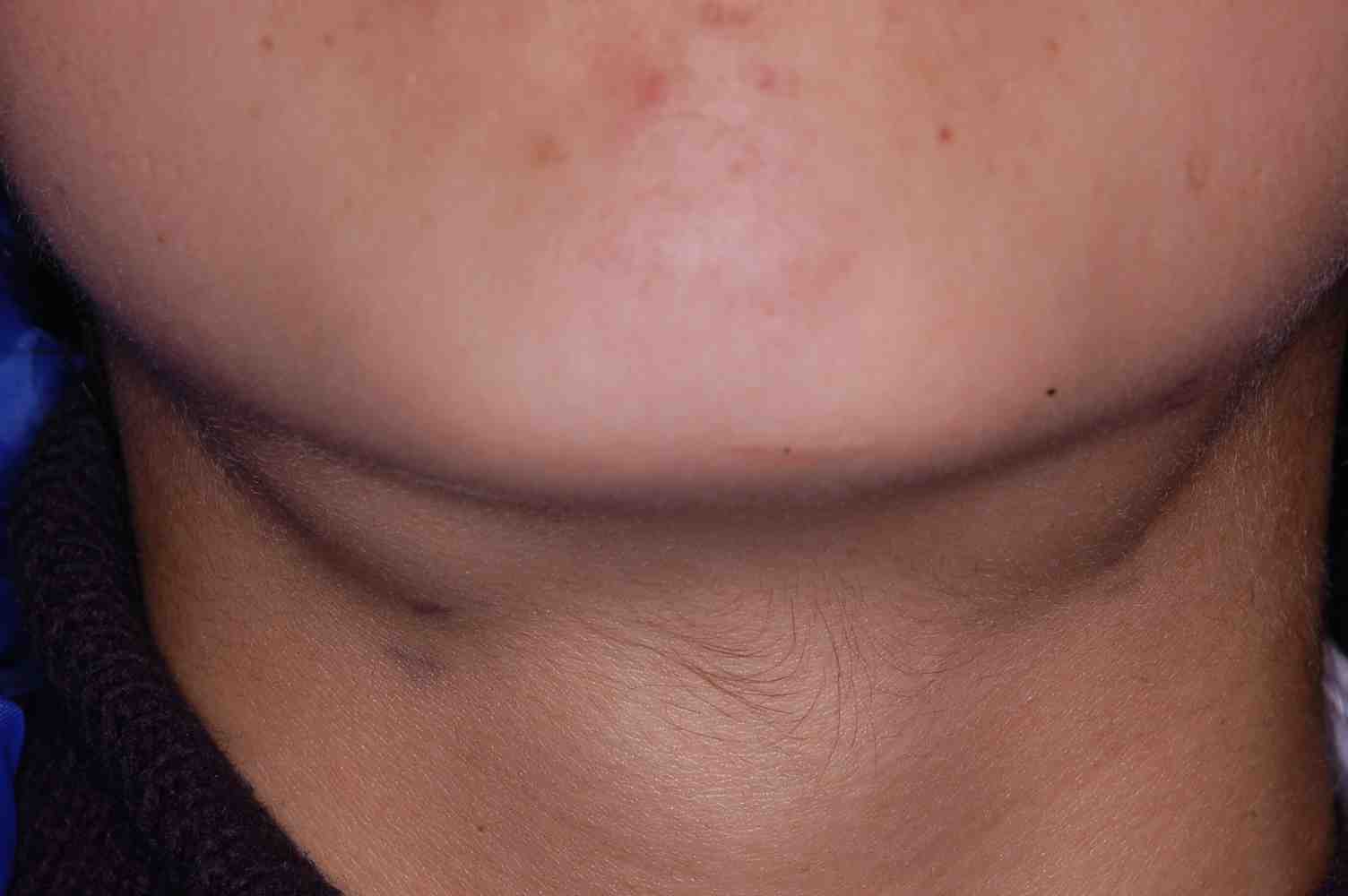 Fig. 2. Hombre 13 años con adenopatía bilateral.
Fig. 2. Hombre 13 años con adenopatía bilateral.
 a
a 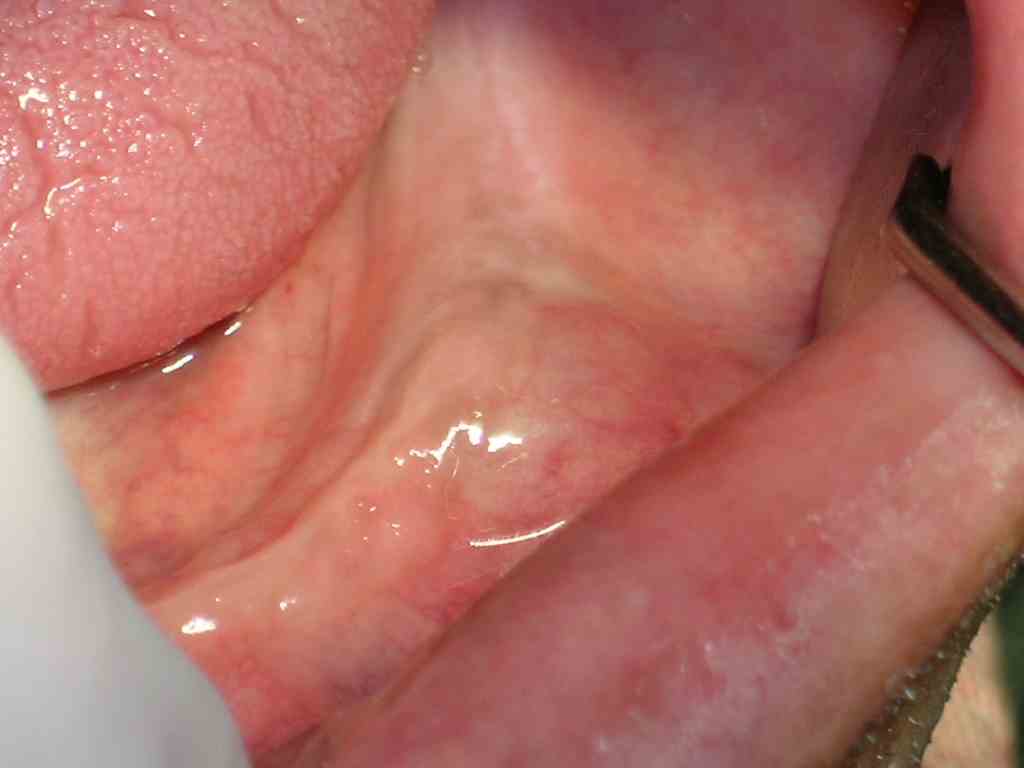 b
b  c
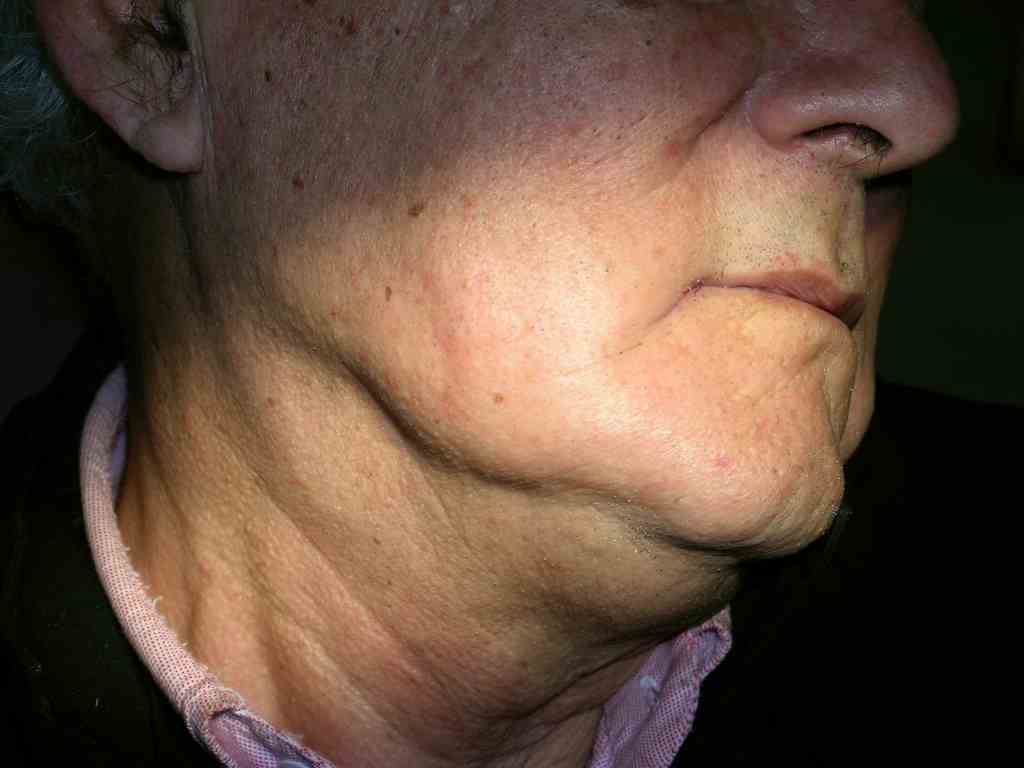
cFig. 3. Hombre de 72 años con quiste residual en la mandíbula que ocasionaba adenopatía (a), y se había exteriorizado hacia fondo de vestíbulo (b). En fig 3 c, se observa radiografía panorámica de la lesión, pero el paciente acudió principalmente por el aumento de volumen intraoral y la adenopatía.
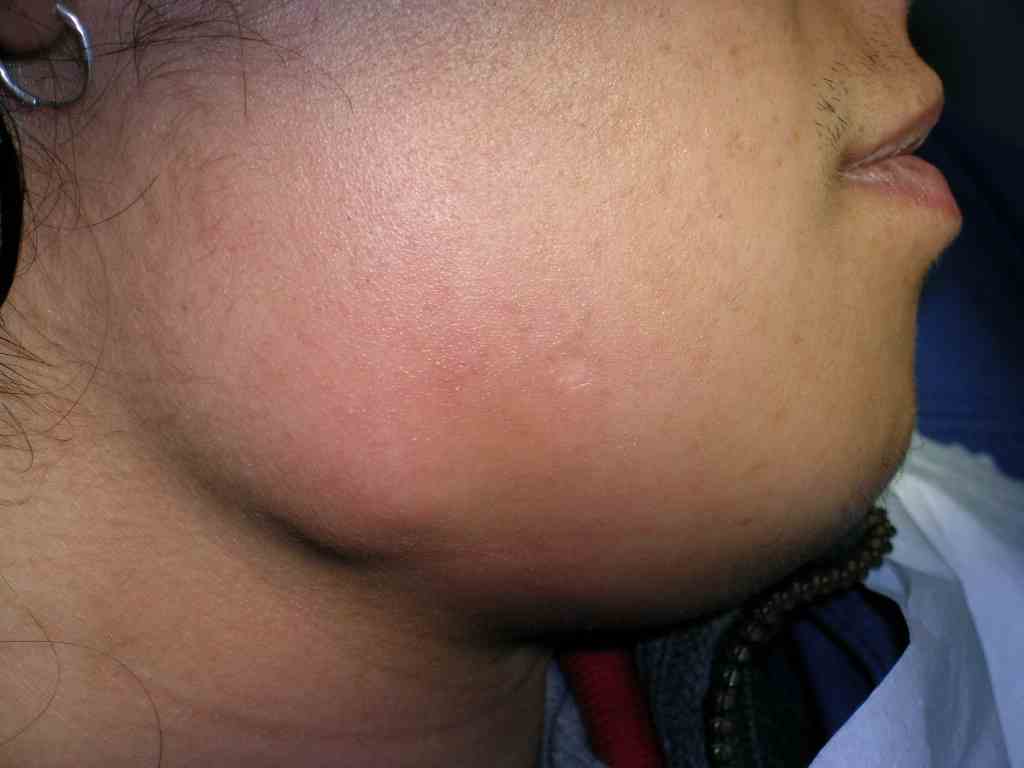
Fig 4. Adenoflegmón en zona cervical superior en mujer de 32 años, con piel enrojecida y evidente aumento de volumen.
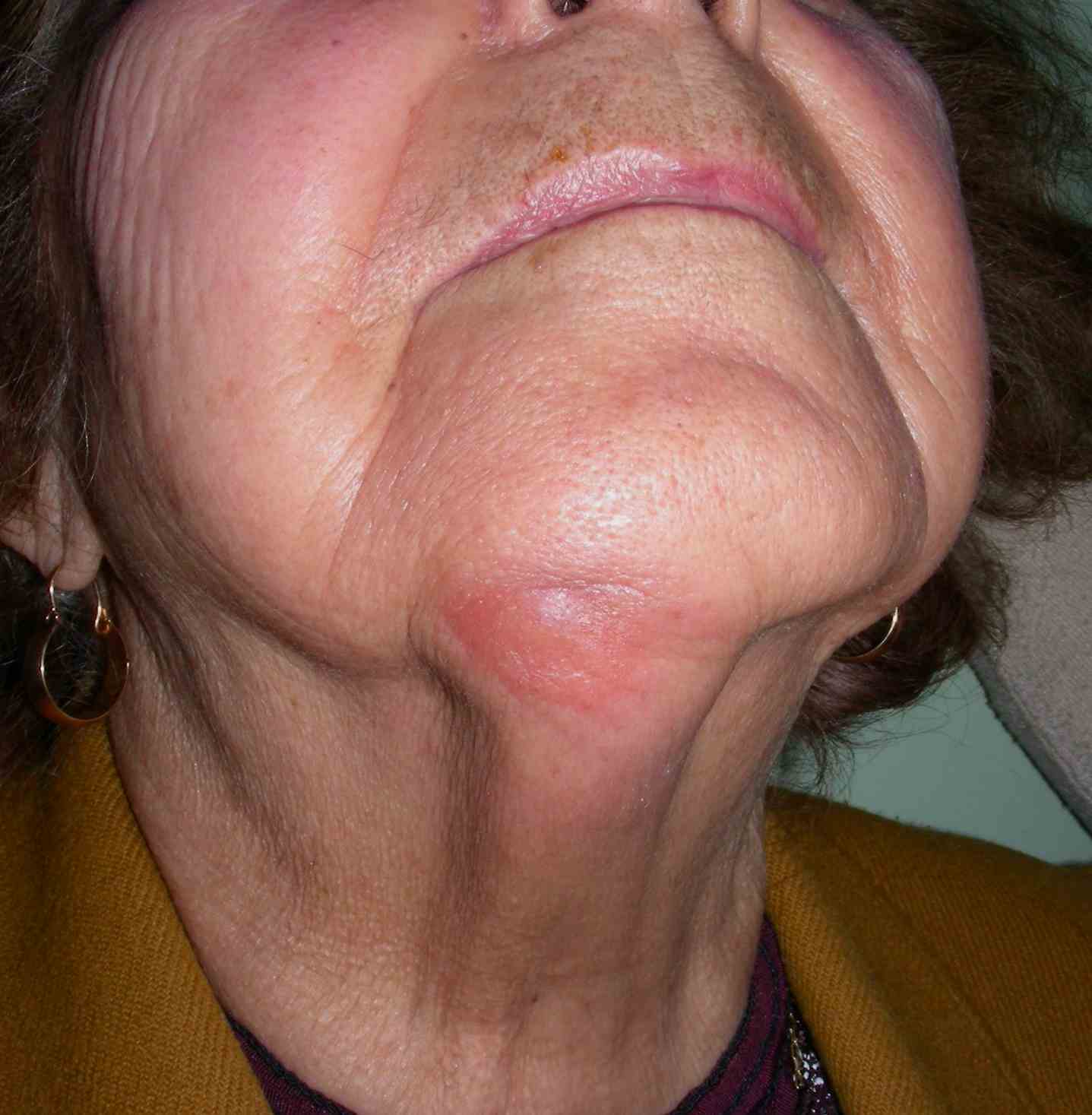
Fig. 5. Mujer de 80 años con adenopatía submentoniana producto de infección en piel de la nariz. Nótese el enrojecimiento de la piel de la zona y el aumento de volumen que tenía consistencia leñosa, y la piel no rodaba libremente producto de la inflamación que ya ha sobrepasado el tejido linfático.
Adenopatía tuberculosa
Curiosamente muchas veces es en la región submentoniana, en paciente que indudablemente tiene TBC pulmonar y los bacilos se han dispersado posiblemente debido a bajas de sus defensas, muchas veces se observará acompañado de tos, puede haber fiebre de 38ºC, decaimiento, palidez, y la adenopatía puede ser indolora, aunque a veces hemos observado la piel de la zona enrojecida. La biopsia va a ser típica como cualquier histopatología de TBC, con células de Langhans, necrosis de caseificación, infiltrado linfocitario, y tubérculos de Köster, pero cuando uno busca el mycobacterium mediante la tinción especial de Ziehl-Nielsen, cuesta mucho encontrarlo, las TBC en adenopatías que hemos observado tienen muy pocos micobaterium, y por lo tanto cuando encontramos esos rasgos histopatológicos sugerimos el diagnóstico de TBC y deberá realizarse el examen de tórax, rx pulmonar, y PPD o test de Mantoux. Quizás uno de los aspectos más importante es la facilidad de contagio de este microorganismo que puede estar suspendido en gotitas en el aire expulsadas por pacientes portadores, con tos, y que facilmente puede contagiarse en personas susceptibles (niños menores de tres años, inmunodeprimidos, ancianos).
Fig. 6. Adenopatías submentoniana y submandibular que fueron diagnosticadas como TBC.

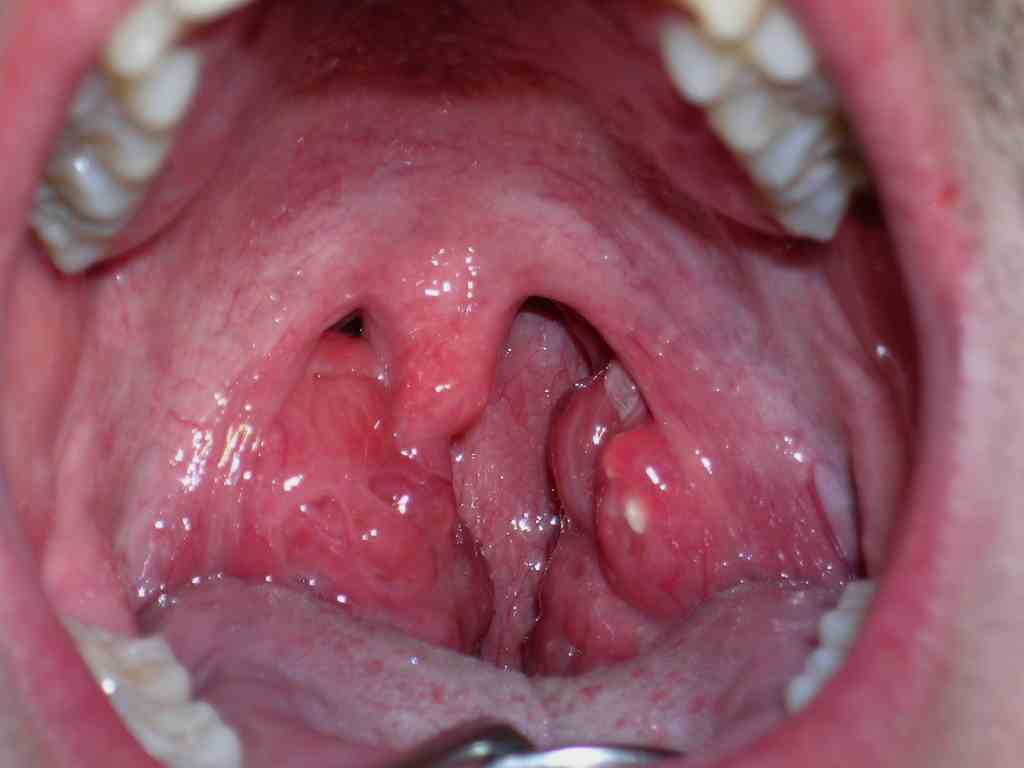
Fig. 7. Ulcera tuberculosa en paladar, con aspecto granuloso y superficie irregular.
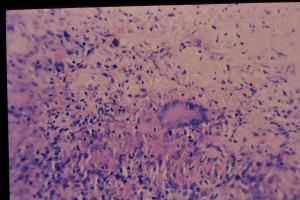

Fig. 7. Célula de Langhans, tinción Ziehl-Nielsen, note bacilo (rojizo) entre dos núcleos en foto inferior.
Sarcoidosis
Aunque no se conoce exactamente la causa, se cree que puede ser debida a una forma especial de micobacterium, u otro agente (viral o químico) y se caracteriza por linfoadenopatía múltiple, es más común en el sur-este de Estados Unidos, y en población de raza negra, por lo que en Chile no es muy común, se diferencia en la histopatología de TBC por tener escasa o nula necrosis, pero en otros aspectos se parecen: inflamación crónica granulomatosa, con macrófagos, células epitelioideas, células de Langhans. Es frecuente el compromiso de nódulos mediastínicos y puede ser hallazgo por radiografía de tórax. En boca se puede presentar como: tumoración labial, como lesión que compromete hueso (mandíbula o maxila con lesión radiolúcida, difusa), y también en ocasiones con tumoración de parótida y/o submandibulares (bilateral) con boca seca y ojos secos y puede confundirse con síndrome Sjögren. La biopsia de glándulas salivales menores (labio inferior) puede ser de ayuda, además de la evaluación sérica de enzima convertidora de angiotensina que estará elevada. Se trata con corticoterapia.
Enfermedad por arañazo de gato
Como dice el nombre se produce por rasguño o puede ser lamedura, de gato, aunque se ha descrito también por otros animales (perro, mono, conejo). Es ocasionada por el bacilo Bartonella hensellae, bacteria descubierta en la década de los 70, y que se puede demostrar en la biopsia mediante la tinción de Warthin-Starry, pero mejor si contamos con anticuerpo específico y mediante inmunohistoquímica. El paciente presenta adenopatía a las dos semanas del contagio, pudiendo presentarse con supuración, fiebre, decaimiento. En la histopatología se presenta aspecto sugerente por extensa necrosis con infiltrado de neutrófilos, rodeada por inflamación granulomatosa, que se diferencia de la TBC y sarcoidosis por la ausencia en estas últimas de neutrófilos.
Linfoadenopatía en la infección por VIH
En la infección por VIH puede observarse adenopatía ya en la etapa 1 ó de la infección aguda, pero es mucho más marcada cuando el paciente presenta varios años de infectado y llega a la etapa llamada de la «Linfoadenopatía generalizada, LAG», habiendo estado muchos años asintomático, o sea en la etapa 2. En la etapa 3 de la LAG se diagnostica la infección cuando se observan más de dos cadenas linfáticas extrainguinales persistentes por más de dos meses. Debe destacarse que muchos pacientes presentan estas adenopatías en la región cervical e incluso la hemos observado en la región parotídea, y es quí la etapa en que se preocupa y consulta al médico / dentista por estos aumentos de volumen persistentes, y el especialista con buen «ojo clínico» solicitará Elisa para VIH confirmando el diagnóstico. Estas adenopatías corresponden a hiperplasias foliculares de los nódulos linfáticos por replicación del VIH, no se tratan como tal, lo que debe tratarse es la infección viral con las drogas indicadas para VIH (AZT y otras). A veces se observan quistes linfoepiteliales por proliferación también del epitelio ductal, especialmente en la región parotídea.
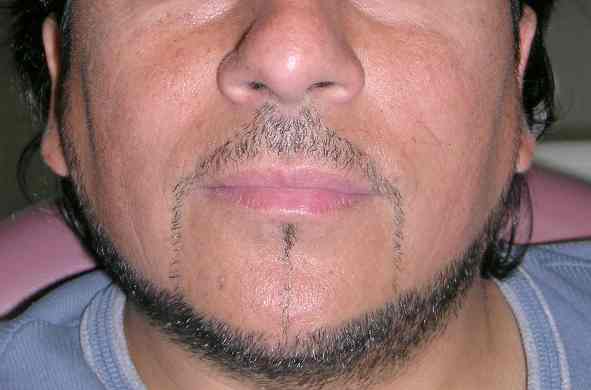
Fig. 6. Hombre 34 años, tumoración bilateral en región parotídea, infectado por VIH. Se solicitó ecografía.
Referencias Bibliográficas.
- Neville BW, Damm DD, Allen CM, Bouqoout JE. Oral & Maxillofacial Pathology.WB Saunders Co., Philadelphia, 1995:295- 307.
- Heymann, DL (Editor). El control de las enfermedes transmisibles. Washington. OPS. 18a. ed., Pub. cientif. 613.: pag. 674-689.
Retroalimentación
1. ¿Qué examen solicita si sospecha adenopatía por TBC?
2. ¿Cuás es la causa de la enfermedad por arañazo de gato y cuál cree que sería el tratamiento más indicado?
CICLO DE PRACTICA IV
El linfoma, como su nombre indica, es fundamentalmente un tumor originado en los nódulos linfáticos, por lo tanto no es muy común en la cavidad bucal, pero debido a la presencia de nódulos linfáticos en el cuello, submandibulares, región de la parótida, anillo de Waldeyer, el dentista puede detectar esta tumoración. Generalmente el paciente presenta uno o dos nódulos palpables en alguna de las regiones antes mencionadas, que crecen lentamente, y que a medida que crecen aparecen más nódulos detectables, pudiendo estar la piel fija a ellos, o también, especialmente en el paladar o maxilares, puede presentarse como una gran tumoración recubierta por mucosa enrojecida o de color normal. Los linfomas se clasifican en la actualidad de bajo, mediano y alto grado de malignidad (Tabla I), y en niños es más frecuente los de alto grado de malignidad, que tienen mayor grado de curabilidad con la quimioterapia actual, y en boca la mayoría de ellos son originados en linfocitos B (cerca del 80%), deben investigarse en inmunohistoquímica con los marcadores para estas células, especialmente CD20, CD79a, CD45RA.

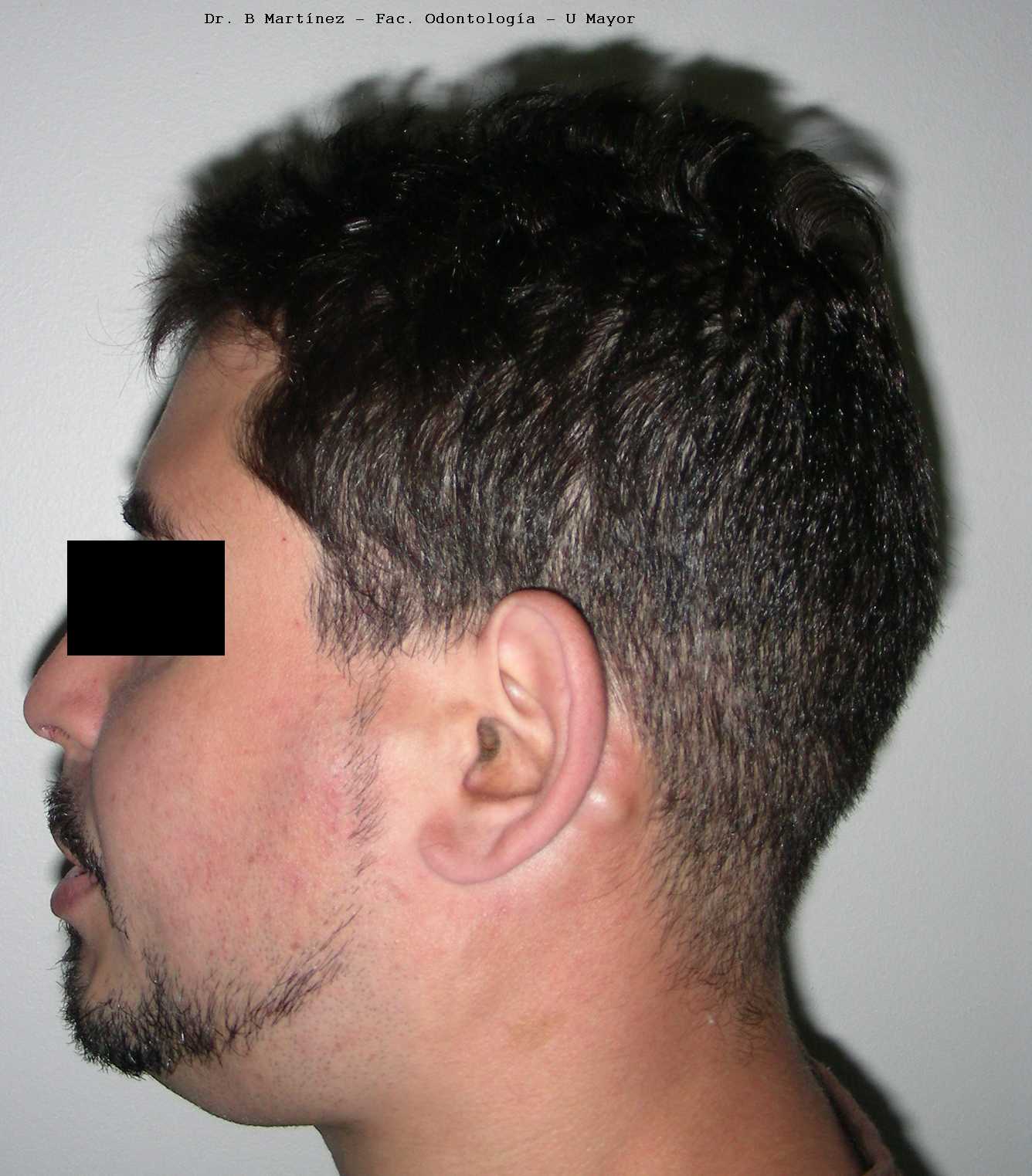 a
aFig. 7. Linfoma de células B, en hombre de 31 años con extenso infiltrado en zona parotideas, submandibular; también presentaba compromiso axilar, cervical y occipital. El infiltrado linfomatoso en las parótidas se conoce también como síndrome de Mikulicz (no confundir con la enfermedad de Mikulicz, en ella es compromiso unilateral de glándula submandibular, e histológicamente, sialoadenitis crónica esclerosante, que puede ser enfermedad relacionada a IgG4). En la imagen de perfil se aprecia tumoración submandibular, preauricular y retroauricular. Las lesiones se iniciaron en zona occipital y rápidamente se produjo el compromiso de varias cadenas (Octubre 2008). En b, control (julio 2010) después de realizado tratamiento de quimioterapia (casi dos años después de las fotos en a).
Clasificación de Linfomas No Hodgkin |
| Tipo | Frecuencia | Edad Media | Curabilidad |
| Bajo Grado de malignidad | |||
| Linfocítico células pequeñas | 4% | 61 | No confirmada |
| Folicular de células pequeñas clivadas | 23% | 54 | No confirmada |
| Folicular celularidad mixta | 8% | 56 | Controvertida |
| Mediano Grado de malignidad | |||
| Folicular de células grandes | 4% | 55 | Controvertida |
| Difuso de células pequeñas clivadas | 7% | 58 | Controvertida |
| Difuso celularidad mixta | 7% | 58 | Si |
| Difuso de células grandes | 20% | 57 | Si |
| Alto Grado de malignidad | |||
| Inmunoblástico | 8% | 51 | Si |
| Linfoblástico | 4% | 17 | Si |
| Células pequeñas no clivadas | 5% | 30 | Si |
(Tomado de Armitage JO. Treatment of non-Hodgkin’s lymphoma, N Engl J Med 1993:328; 1023-1030).
Tabla IV. Estadiaje para la clasificación de Linfomas.
Estadío |
Características del compromiso |
| I | Una cadena o un sitio extranodular |
| II | Dos o más cadenas al mismo lado del diafragma, o una cadena con un sitio extranodal. |
| III | Nódulos a ambos lados del diafragma, posiblemente con compromiso de órgano extralinfático o del bazo o ambos. |
| IV | Difuso o diseminado en uno o más órganos extralinfáticos,con o sin compromiso de nódulos linfáticos. |
Algunos tipos especiales de linfomas de interés en patología oral:
1. Linfoma de Burkitt
2. Linfoma nasofacial (ex-granuloma letal de línea media)
Linfoma de Burkitt
Descrito inicialmente en Africa, en niños que tenían previamente malaria, es un tumor que ha sido observado más frecuentemente en los últimos años asociado a la infección por VIH, y que se origina por infección con virus Epstein-Barr. Tiene rápido crecimiento, puede encontrarse en la maxila o mandíbula, y debiera descartarse siempre la infección por VIH. En la histopatología se describe aspecto típico de cielo estrellado, donde se encuentra extensa proliferación linfocitaria, con espacios claro, que corresponden a macrófagos o zonas con detritos nucleares, generalmente se demuestra que es linfoma derivado de células B.
Linfoma nasofacial (ex-granuloma letal de línea media).
Esta variedad, muy agresiva también afecta paladar duro, y puede confundirse inicialmente con úlcera traumática en palada duro, zona anterior, o encía, pero puede iniciarse en fosas nasales o seno maxilar y comprometer posteriormente boca. Muchas veces se extiende a fosas nasales y base de cráneo, y lamentablemente el diagnóstico se confunde en biopsia o en la clínica con proceso inflamatorio. En la histopatología se caracteriza por crecimiento alrededor de los vasos sanguíneos entre extensas zonas de necrosi. La proliferación celular alrededor de los vasos presenta, núcleos ovalados, algunos hipercromáticos, grandes nucleolos y mucha necrosis y en esta con linfocitos, plasmocitos, eosinófilos que dificultan el diagnóstico. La tinción para células NK, con CD56 puede ser positiva, también debe investigarse células T (CD3, CD43, CD45RO).
Linfoma nasofacial (ex-granuloma letal de línea media)
Fig. 8. Mujer 39 años, úlcera en dorso nasal y también en paladar duro, encía y hacia vestíbulo (Zona hemorrágica en cara interna de mejilla corresponde a zona de la biopsia).
Fig. 9. Histopatología que demuestra extensa necrosis en a y b, con halo más claro alrededor de vaso, en cuya periferia se observan células grandes de núcleos redondeadas con nucleolos prominentes (algunos alumnos pueden creer que los nucleolos son los núcleos), con escasos citoplasmas, también con algunos linfocitos. El aspecto histopatológico es altamente sugerente de linfoma células NK / T, nasofacial, antes llamado «Granuloma letal de línea media«.
Referencias Bibliográficas
- Neville BW, Damm DD, Allen CM y Bouquot JE. Oral & Maxillofacial Pathology,WB Saunders Co., Philadelphia, 1995: 429-434.
Retroalimentación
1. ¿Qué síntomas/signos puede presentar un paciente con linfoma?
2. ¿Qué linfomas conoce de bajo grado de malignidad? Cuáles tienen mejor pronóstico?
CICLO DE PRACTICA V
Linfoma de Hodgkin
Otro tipo de linfomas son los tipo Hodgkin (prácticamente no se observa a nivel intraoral) , corresponden al 30% de todos los linfomas, también llamada Enfermedad de Hodgkin, aunque se prefiere el término Linfoma de Hodgkin (LH), muy poco frecuente en la cavidad oral, y que también es mucho más frecuente como lesión tumoral de los linfáticos cervicales. En el 70% de los casos los nódulos de la región cervical o supraclavicular están afectados y es más común en hombres, entre los 15-35 años, y también después de los 50 años. El tejido neoplásico contiene algunas células mononucleares grandes, dispersas, las famosas células Reed-Sternberg, entremezcladas con células inflamatorias.
En todo paciente con linfoma se debe establecer estadío sen que se encuentra (Tabla II). En el caso de pacientes que no tienen signos sistémicos se clasifican en categoría A, y aquellos con pérdida de peso, fiebre, sudoración, prurito, u otro signo son categoría B. Además se determina el estado de la enfermedad de acuerdo a la clasificación Ann-Arbor. Por lo tanto se determina estado IA, IB, IIA, IIB, etc.
n el aspecto histopatológico del LH, es importante encontrar la célula de Reed-Sternberg, binucleada, con nucleolos prominentes, la cual se acompaña de infiltrado linfocitario y según este se divide desde el punto de vista histológico en :
- predominio linfocitario
- esclerosis nodular
- celularidad mixta
- depleción linfocitaria
El tratamiento del LH en los últimos años ha progresado mucho, y dependerá del estado (I ó II), y cuando está localizado se utiliza solamente radioterapia, en estados III y IV se utiliza de preferencia quimioterapia (mecloretamina, vincristina, procarbazina y prednisona), salvo que exista compromiso del mediastino donde debe además utilizarse radioterapia.
Adenopatía Metastásica
Las metástasis nodulares en la región submandibular y cervical son originadas principalmente por la diseminación de carcinomas espinocelulares, de boca u otra ubicación (faringe, laringe, etc). En la región del ángulo mandibular, esa adenopatía si es de metástasis puede corresponder muchas veces a diseminación de carcinoma de borde de lengua o piso de boca. En la tabla adjunta se encuentra como diferenciar adenopatía inflamatoria de maligna, para que las tenga en cuenta, y de sospechar que sea maligna debiera derivarse el paciente a oncología.
Tabla 1. Diferencias entre adenopatía maligna y reaccional
| Adenopatía maligna (linfoma / metástasis) |
Adenopatía reaccional (inflamatoria) |
| Nódulo fijo, piel no se desplaza o adherido a planos profundos. | Nódulo movible y piel se desliza facilmente |
| Sin dolor | Dolor leve a moderado |
| Consistencia firme | Consistencia blanda o fluctuante, aunque debe tenerse presente que en caso de adenoflegmón puede ser de consistencia leñosa. |
| Crecimiento lento e inexorable | Persiste semanas o meses sin cambiar, salvo que experimente agudización |
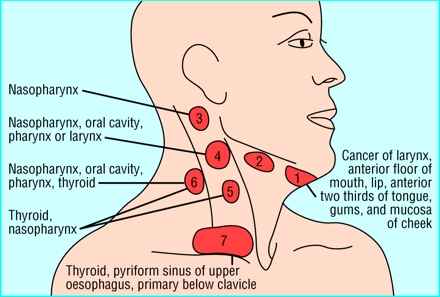
Fig. 10. Metástasis y donde debe buscar el primario. Tomado de Brit Med J.
 b
bFig. 11. Metástasis regional por carcinomas espinocelulares. Ambos casos presentaban CEC en piso de boca con compromiso gingival. (a. gentileza Dra. Milly Yañez, Concepción).
Referencias Bibliográficas.
- Neville BW, Damm DD, Allen CM, Bouqoout JE. Oral & Maxillofacial Pathology.WB Saunders Co., Philadelphia, 1995:295- 307.
- Stein H, Delsol G, Pileri S, Said J. Classical hodgkin lymphoma. en Pathology and Genetics, Tumours of haematopoietic and lymphoid tissues, Ed ES Jaffe, NL Harris, H Stein and JW Vardiman. WHO, 2001. pag. 244.
Retroalimentación
1. ¿Qué tipos de enfermedad de Hodgkin conoce?
2. ¿Cómo distingue clínicamente, una metástasis de adenopatía inflamatoria?