| TEMA | ENFERMEDADES AUTOIMUNES |
| TIEMPO | 45 MINUTOS |
| CURSO | ALUMNOS:
Curso de Inmunología 2o.Año, Facultad de Odontología, U Mayor |
| INSTRUCTOR | DR. BENJAMIN MARTINEZ R. |
- I. Racional.
- II. Objetivos Terminales.
- III. Objetivos Específicos.
- IV. Test Inicial.
- Ciclo de Práctica I.
- Ciclo de Práctica II
- Ciclo de Práctica III
- Ciclo de Práctica IV
- Ciclo de Práctica V
- V. Test Final
I. RACIONAL:
La sequedad de la boca muchas veces es debida a una enfermedad autoinmune, síndrome de Sjögren, y el dentista debe saber explicar a sus pacientes el origen de este problema. Sin saliva es difícil comer, utilizar prótesis y son más frecuentes las caries.
II. OBJETIVOS TERMINALES:
El alumno :
- Podrá reconocer las principales características clínicas de las enfermedades autoinmunes más frecuentes.
- Estará capacitado para comprender el mecanismo etiopatogénico de algunas enfermedades autoinmunes.
III. OBJETIVOS ESPECIFICOS:
Cognoscitivos:
- El alumno estará capacitado para clasificar y enumerar las principales enfermedades autoinmunes.
- Podrá identificar algunas características clínicas de las siguientes lesiones: Tiroiditis de Hashimoto, Artritis Reumatoídea, Anemia Hemolítica, Anemia Perniciosa, Síndrome de Sjögren, Lupus Eritematoso sistémico, y solicitar algunos exámenes complementarios.
CICLO DE PRACTICA I:
GENERALIDADES
El conocimiento de la enfermedad autoinmune se inició con las primeras vacunas contra la rabia, o sea hace cerca de 100 años, vacuna que consistía de cuerda espinal de conejo resecada la cual causó una encefalomielitis en algunas personas. Si se inyecta tejido nervioso en animales de experimentación, se produce encefalomielitis alérgica experimental (EAE). Existen abundantes evidencias en animales de experimentación, como también en el hombre, que pueden producir en condiciones especiales anticuerpos que reaccionan contra sus propios tejidos (contra células, organelos o proteínas), produciéndose la ruptura de la tolerancia inmunológica (o sea de la autotolerancia, lo que significa que normalmente no hacemos anticuerpos contra lo propio).
Para explicar el mecanismo de cómo ocurre la ruptura de la tolerancia inmune, existen las siguientes teorías:
- Liberación de antígenos secuestrados,
- Alteración de antígenos propios en tal medida que los propios se reconocen como extraños,
- Antígenos de reacción cruzada (Streptococos y músculo cardíaco comprometen un antígeno común, produciéndose la fiebre reumática),
- Déficit de células-T supresoras, que normalmente inhiben células-B para que no reaccionen contra lo propio.
Referencias Bibliográficas
- Rojas, W.: Inmunología. 3ra. ed., Editorial Colina; Medellín, Colombia; 1976, pág. 185-187.
Retroalimentación
- ¿Qué es autotolerancia?
- ¿Qué son enfermedades auto-inmunes?
- Nombre un mecanismo posible de enfermedad autoimune en que el rol especial esté en las células T.
CICLO DE PRACTICA II:
Clasificación de enfermedades autoinmunes
Las enfermedades autoinmunes (EA) pueden clasificarse en dos grandes grupos: órgano específico y no órgano específico, existiendo una especie de abanico entre ambos grupo.
| I.- Organo o Sistema Específico: | ||
|---|---|---|
| a.- Endocrino | Ej.: | – Tiroiditis de Hashimoto.- Diabetes mellitus |
| b.- Sangre | – Anemia hemolítica- Anemia perniciosa | |
| c.- Sistema nervioso | – Encefalitis- Esclerosis múltiple | |
| d.- Hígado | – Cirrosis biliar primaria- Hepatitis crónica activa | |
| e.- Piel | – Pénfigo- Penfigoide | |
| II.- Organo no específico: | ||
| – Artritis reumatoídea | ||
| – Espondilitis anquilosante | ||
| – Lupus eritematoso sistémico | ||
| – Esclerodermia | ||
| – Miastenia gravis | ||
| – Síndrome de Sjögren | ||
En cuanto a algunas características clínicas generales para todas estas lesiones, es la predisposición genética. Esto está apoyado en investigaciones que relacionaron marcadores de la superficie celular, especialmente oas HLA, con enfermedades autoinmunes (por ej.: el HLA-B27 y espondilitis anquilosante, el sublocus Dw2 y esclerosis múltiple; Dw3 y anemia perniciosa). Otros rasgos clínicos importantes, en general, son su alta frecuencia en mujeres y alrededor de los 30 – 50 años. Los pacientes que presentan enfermedades de un grupo, tienden a presentar del mismo grupo, o sea si un enfermo tiene tiroiditis de Hashimoto es probable que pueda presentar anemia perniciosa. Igualmente los que presentan S. de Sjögren suelen tener artritis reumatoídea.
Referencias Bibliográficas:
- Rose, N. R. : Autoimmunity Revisited. Nature 275: 88-90, 1978.
Retroalimentación:
- Enumere dos EA que afecten la sangre:
- ……………………………………
- ……………………………………
- ¿Nombre qué EA afectan la boca?
- Dé 3 características clínicas generales de las EA.
CICLO DE PRACTICA III:
Enfermedades Organo específicas
Tiroiditis de Hashimoto
Las manifestaciones clínicas dependen de la evolución e intensidad con que se presente, es una enfermedad más común en mujeres que hacen cuadros de insuficiencia tiroídea. Histológicamente se observa infiltrado de linfocitos, con centros germinativos en glándula tiroides. Con test de hemoaglutinación pasiva se hace el diagnóstico midiendo el anticuerpo específico. Se observa anticuerpos contra elementos celulares de la tiroídes y contra la tiroglobulina. 60-70% de los pacientes tienen anticuerpos microsomales.
Anemia Hemolítica:
La anemía hemolítica puede tener diversas causas: hereditaria, autoinmune, por agentes físicos, químicos o infecciosos, por desórdenes metabólicos. En la variedad de origen autoinmune se produce por la adherencia de anticuerpos a la membrana celular de eritrocitos, los cuales son destruídos por la reacción del complemento o acción de macrófagos. Es un clásico ejemplo de la reacción de hipersensiblidad tipo II (según la clasificación de Gell y Coombs). Hay dos clases de anticuerpos en esta enfermedad:
- calientes, reaccionan a 37ºC, principalmente IgG, pobres para fijar complemento.
- fríos, operan bien a 4ºC, principalmente IgM, buenos fijadores de complemento.
Estos anticuerpos también difieren entre sí en la especificidad por el antígeno del glóbulo rojo. Para hacer el diagnóstico de la anemia hemolítica es importante tener en cuenta: 1) sitio de destrucción de los glógulos rojos (intra o extravascular), 2) sitio del defecto etiológico (intracelular del glóbulo rojo, o extracelular), y 3) naturaleza del defecto (adquirido o hereditario).
Anemia perniciosa:
Causada por déficit de Vitamina B12, que se origina por falta de factor intrínseco. Los pacientes se quejan de debilidad, anorexia, adelgazamiento y vértigos. En la boca puede haber parestesia lingual (alteración de la sensibilidad), glosodinia, transtorno del gusto, intolerancia por prótesis dentaria. Generalmente desaparecen las papilas filiformes y fungiformes, pudiendo llegar a observarse lengua de dorso totalmente atrófico, lisa muy rubicunda.
En estos pacientes se ha observado que hacen anticuerpos contra las células parietales de la mucosa gástrica y estas células son las que secretan el factor intrínseco, contra el cual también se elabora un anticuerpo; además, existe un mecanismo de inmunidad celular contra el factor intrínseco. La falta de factor intrínseco causa pobre absorsión de vitamina B12 y maduración defectuosa de los glóbulos rojos.
Referencias Bibliográficas:
- Id. Ciclo práctica I, pág. 210, 211, 218.
Retroalimentación:
- Nombre 3 mecánismos inmunitarios presentes en la anemia perniciosa.
- ¿Qué clase de reacción de hipersensibilidad se presenta en la anemia hemolítica? Qué anticuerpos se detectan?.
CICLO DE PRACTICA IV:
Enfermedades No Organo Específicas
Lupus Eritematoso Sistémico (LES).
Las características clínicas más frecuentes son: mujeres entre 10-40 años, con eritema facial (con la imagen típica de la mariposa lúpica, por la distribución de la lesión en la piel de las regiones malares y dorso de la nariz), fotosensibilidad lesiones cardio-pulmonares (pleuritis, pericarditis), alteracions hematológicas. Existe una variedad de LE, el lupus discoídeo en que se compromete exclusivamente la piel y en cualquiera de las dos variedades pueden observarse manchas blancas con área rojizas en la mucosa bucal.
Una marca típica del LES es la célula LE, la cual es PMN el que ha fagocitado material nuclear. Los pacientes con LES tienen anticuerpos contra núcleo-proteínas, nucléolo, histona, DNA, mitocondrias, plaquetas, glóbulos rojos, IgG, leucocitos, factores de la coagulación. En estos pacientes al haber gran cantidad de complejos inmunes circulantes estos se depositan en el glomérulo renal (membrana basal), se atraen PMN y se liberan enzimas lisosomales, produciéndose glomerulonefritis. Los complejos también pueden depositarse en otros sitios (vénulas post- capilares, sinovial, pericardio, pleura, piel) lo que explica las diferentes manifestaciones de la enfermedad.
El diagnóstico de LES, debe hacerse encontrando cuatro de las siguientes 11 características en cualquier período de tiempo (criterio de la American College of Rheumatology, 1982):
- Rash malar (enrojecimiento en piel de la cara: dorso de nariz y región malar, aspecto lúpico)
- Lesiones discoides (áreas blanquecinas en piel con forma de disco)
- Fotosensibilidad
- Presencia de úlceras orales (eso dice el criterio de la ACR, pero si bien las lesiones en mi experiencia son tipo aftas, muchas veces se encuentran lesiones parecidas a liquen plano, zonas rojizas con periferia blanca y no están ulceradas)
- Artritis no erosiva de dos o más articulaciones
- Seositis
- Alteración renal
- Alteración neurológica (convulsiones o sicosis)
- Alteración hematológica (anemia hemolítica, leucopenia, linfopenia, o trombocitopenia)
- Alteración inmunológica (anti-DNA, anti-Sm, o anticuerpos antifosfolípidos)
- Anticuerpo antinuclear
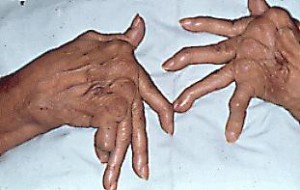
Artritis reumatoídea:
Es una enfermedad que se presenta probablemente por un mecanismo de hipersensibilidad tipo III, con depósito en la membrana sinovial de complejos IgG-FR-Complemento. El factor reumatoídeo (FR) es generalmente IgM con especificidad por un receptor de la cadena pesada de IgG autólogo. El depósito del complejo IgG-FR-Complemento en la membrana sinovial de las articulaciones origina la inflamación de ellas. En la articulación además se observa plasmocitos sintetizando IgG. Qué antígeno es el responsable en inducir esta síntesis de inmonoglubinas? Se presume que sea intrasinovial o de algún micro organismo (micoplasma?). Esta enfermedad puede afectar al adulto con lesiones en las sinoviales articulares, o al niño con lesiones generales diseminadas. Su inicio en el adulto es gradual, afectando con más frecuencia las articulaciones pequeñas de las manos (Fig. 1) y pies, las cuales se presentan tumefactas, dolorosas, con lesiones que progresan hacia la deformación y limitación del movimiento, si no es tratada. Esta enfermedad afecta más a mujeres y cerca del 4% de la población la padece.
Referencias Bibliográficas
- Systemic lupus erithematosus. Ann Int Med. 82:391, March, 1975.
- Brennan MT, et al. Oral manifestations of patients with lupus erithematosus. Dent Clin N Am 49; 127-141, 2005.
Retroalimentación
- ¿Qué órganos están afectados en el LES?
- ¿Cómo se produce la glomerulonefritis en el LES?
- ¿Qué complejos se deposita en los pacientes con artritis reumatoídea y dónde?
CICLO DE PRACTICA V:
Síndrome de Sjögren(SS)
Consiste en una tríada de xerostomía (sequedad de la boca), queratoconjuntivitis sicca (sequedad de la conjuntiva ocular) y otra enfermedad autoinmune, la mayoría de las veces artritis reumatoidea. Cuando se presenta sin otra enfermedad autoinmune se conoce como «Síndrome Sicca», o SS primario, y el otro caso SS secundario. El criterio de la Comunidad Económica Europea, publicado por Vitali y col. (1993), sugiere para el diagnóstico de SS que deben presentarse 4 de los siguientes:
- Uno de tres síntomas oculares
- Uno de tres síntomas bucales
- Test de Schirmer (menor ó igual a 5 mm / 5 min)
- Biopsia de glándula salival labial con score mayor ó igual a 1 foco / mm2 (Un foco: infiltrado de al menos 50 linfocitos periductales).
- Positivo para alguno de los siguientes: FR, ANA, SS-A, SS-B
- Positivo en alguno de los siguientes exámenes: scintigrafía, sialografía, flujo salival no estimulado.
Los síntomas oculares se refieren a contestar afirmativa alguna de estas tres preguntas:
- Ha tenido durante los últimos tres meses, en forma persistente, molestias por sus ojos secos ?
- Tiene en forma recurrente sensación de arenilla en los ojos ?
- Utiliza sustitutos de lagrimas más de tres veces al día ?
Los síntomas bucales es positivo en alguna de las siguientes:
- Ha tenido durante los últimos tres meses, en forma persistente, sequedad de la boca ?
- Ha tenido tumoración recurrente o persistente de sus glándulas parótidas (Fig. 2) ?
- Frecuentemente toma líquidos para poder deglutir alimentos secos ?
El SS es más común en mujeres, y muchos pacientes se presentan con síntomas artríticos. La queratoconjuntivitis se manifiesta como sequedad y sensación de arenilla en los ojos. Las principales características orales son: disminución de la saliva, dificultad en la deglución y masticación, anomalías en la sensación del gusto y una mucosa oral lisa y lustrosa. Algunos pacientes pueden presentarse con tumoración bilateral de las glándulas salivales, especialmente de la parótida.
Para hacer el diagnóstico se puede medir el flujo de las glándulas lacrimales con el test de Schirmer. En cuanto a la xerostomía debe medirse el flujo salival, el cual en estos pacientes se hace normalmente con estimulación con acido cítrico al 5%. De ayuda es la biopsia de glándulas salivales menores, normalmente de cara interna del labio inferior, donde se toman tres o cuatro lobulillos glandulares y se demuestra infiltrado focal linfocitario (más de un foco con 50 células mononucleares, principalmente linfocitos), periductales, que causan reemplazo de acinos glandulares. Otro estudio que se puede hacer es la sialografia (inyección de medio de contraste, especialmente en parótidas), aunque tiende a utilizarse cada vez más el estudio de anticuerpos: SS-A, el cual está presente en el 70-80% de los pacientes con SS primario y menos del 10% de SS secundario. El anticuerpo SS-B, por otra parte se encuentra en el 50- 70% de los SS primarios y menos del 5% de los casos Secundarios.
El FR (factor reumatoídeo) se demuestra en casi 90% de los pacientes con Síndrome de Sjögren e igualmente otros auto-anticuerpos como antinucleares, anti-tiroglobulina se han demostrado en algunos pacientes. La causa de esta enfermedad es desconocida y es poblable que haya una combinción de factores genéticos, inmunológicos, virales (Epstein-Barr) y/o del medio ambiente que jueguen un rol en cuanto a su patogénesis.
| TOPICO | INFLAMACIONES DE GLÁNDULAS SALIVALES, incluye Síndrome Sjögren |
| TIEMPO APROXIMADO | 45 MINUTOS |
| AUDIENCIA | ALUMNOS CURSO PATOLOGIA ORAL4ø Año, Fac. Odontología, U Mayor |
| INSTRUCTOR | DR. BENJAMIN MARTINEZ R. |
- I. Racional.
- II. Objetivos Terminales.
- III. Objetivos Específicos.
- IV. Test Inicial.
- Ciclo de Práctica I.
- Ciclo de Práctica II
- Ciclo de Práctica III
- Ciclo de Práctica IV
- Ciclo de Práctica V
- V. Test final
I. RACIONAL:
Los procesos inflamatorios de las glándulas salivales no son raros de observar en niños, tal como la parotiditis, y a veces pueden tener consecuencias graves. El dentista puede observar este y otros procesos inflamatorios glandulares y debe diagnosticarlos y tratarlos.
II. OBJETIVOS TERMINALES:
El alumno estará capacitado para reconocer características clínicas e histopatológicas de lesiones inflamatorias de las glándulas salivales.
III. OBJETIVOS ESPECIFICOS:
El alumno será capaz de clasificar las lesiones inflamatorias de glándulas salivales. Podrá describir características clínicas e histológicas de las siguientes lesiones : sialoadenitis virales, bacterianas, síndrome de Sjögren, y sialoadenosis.
CICLO DE PRACTICA I.
Generalidades
Las glándulas salivales presentan un parénquima y un estroma como cualquier glándula. En el estroma donde está el soporte conjuntival con vasos sanguíneos se desarrollan los principales cambios en todos los procesos inflamatorios que afectan al tejido glandular. Las glándulas salivales mayores o menores pueden presentar procesos inflamatorios de origen variado, tal como por virus como ocurre en las paperas, bacterias, de origen inmununlógico en el síndrome de Sjögren u otras alteraciones obstructivas, como mucocele y formación de cálculos (sialolitos). Estas entidades en general ocasionan molestias al paciente, pero tienen manifestaciones variadas. También ocurren en las glándulas salivales cambios de origen hormonal que no tienen relación con procesos inflamatorios pero que hemos incluído en esta unidad, como ocurre en la sialoadenosis, que generalmente afecta de preferencia las glándulas parótidas.
Enfermedades de las glándulas salivales.
Las enfermedades de las glándulas salivales tienen diversas causas y algunas son desconocidas, de acuerdo a su etiología podemas clasificarlas en cuatro grandes grupos, Inflamatorias, Inmunológicas y neoplasias y otras (Tabla I).
| Inflamatorias | Sialoadenitis (Agudas y Crónicas)
|
| Inmunológicas | Síndrome de SjögrenReacción alérgicaAlteración asociada a VIH |
| Otras | Sialoadenosis |
| Neoplasias(ver Unidadde tumores deglándulas salivales) | Benignos y Malignos :AdenomasCarcinomasLinfomas |
En esta unidad tratamos las siguientes lesiones:
- Paperas
- Sialoadenitis aguda y crónica
- Sialolitiasis
- Sialoadenitis
- Síndrome de Sjögren
- Xerostomía
- Sialoadenosis
- Hiperplasia de glándulas salivales
Referencias Bibliográficas
- Johns, M.B.: The Salivary glands: Anatomy and embriology. Otolaryn. Clin. North Am. 10:261, 1977.
Retroalimentación
1. Señale que procesos inflamatorios se observan en las glándulas salivales:
a)
b)
c)
2. Cuál es el estroma de una glándula salival ?
CICLO DE PRACTICA II.
Enfermedades Inflamatorias de las Glándulas Salivales
Paperas y Sialoadenitis agudas y crónicas
La inflamación más importante de las glándulas salivales es probablemnte las Paperas o Parotiditis epidémica, aunque quizás no es la que más frecuentemente diagnostica y atiende el cirujano dentista. Hoy además poco frecuente dado que existe vacuna.
Las Paperas se deben a una infección producida por virus del grupo paramixovirus, del mismo grupo que el virus del sarampión, virus con RNA el cual contiene un antígeno S (proteína de la núcleo- cápside) y antígeno V (proteina de la cubierta), y que se contagia por la saliva, con un período de incubación de 12-25 días, y dos tercios de los que se infectan contraen la enfermedad. En USA actualmente se ha reducido considerablemente la incidencia de esta enfermedad por la vacunación masiva de niños. En general, la mayoría de los casos en nuestro medio se observa en niños de 5 a 9 años (la vacuna debiera administrarse despues de los 15 meses de edad y reforzarse entre los 4-6 años). Cuando la infección se presenta en jovenes postpubertad, puede observarse hasta en cerca del 30% de ellos epidídimo-orquitis, observándose tumoración y dolor en los testículos (los que pueden llegar hasta 4 veces su tamaño normal). Puede observarse esterilidad, aunque es raro. En la gran mayoría de los casos de paperas se encuentra tumoración bilateral de las parótidas, dolorosa, pueden también estar comprometidas las submandibular. A veces puede observarse trismus, fiebre moderada, menos de 40ºC. La tumoración persiste por cerca de 7 días y desaparece gradualmente. No existe ningún tratamiento específico hasta la fecha, y sólo se recomienda reposo, dieta blanda con abundantes líquidos, analgésico y antipirético. El diagnóstico se realiza facilmente por los antecedentes clínicos, aunque se puede realizar test serológicos para antígenos S y V y cultivo del virus desde la saliva. Las paperas son altamente contagiosas y hemos tenido a fines de la década del 80, cerca de 20 estudiantes de cuatro año de odontología contagiados durante la atención odontológica. La infección es adquirida desde la saliva por vía respiratoria y un paciente con paperas es infeccioso desde 3 a 5 días antes del inicio de los síntomas hasta 4 a 10 días despues de que han desaparecido, debido a la presencia del virus en la saliva, aunque también se encuentra en orina y en la sangre.
Existen otros virus que pueden ocasionar infecciones de las glándulas salivales tales como el citomegalovirus en recién nacidos, el Coxsackie A y virus ECHO, aunque son cuadros raros de observar. Otras infecciones son producidas por bacterias, pero generalmente estas se producirán por : obstrucción del ducto o disminución del flujo de saliva, factores que permitirían la colonización bacteriana por el sistema ductal.
En niños y adultos se puede presentar inflamación de las parótidas, bilateral o unilateral de origen infeccioso (Fig. 1).

Parotiditis crónica recurrente, en adultos.
La parotiditis crónica del adulto generalmente se observa en pacientes con hiposialia (muchas veces mujeres con síndrome de Sjögren, o xerostomía medicamentosa), la cual favorece el ascenso por el conducto de Stenon de bacterias desde la cavidad bucal y que presentan aumento de volumen en la región parotídea, unilateral, dolor en región preauricular, y a la salida del conducto en la mejilla se puede observar enrojecimiento. Muchas veces se produce agudización y puede incluso haber salida de pus por el conducto. Para el diagnóstico debe hacerse una buena historia clínica, examen y solicitar ecografía. No parece aconsejable como se indicó hace algún tiempo el uso de la sialografía ya que a veces el paciente puede presentar sialolito o tapón mucoso y se podría desplazar más hacia el interior de la glándula. No se necesita biopsia y el tratamiento debe ser en base a antibióticos tal como amoxicilina y puede ser útil agregar metronidazol.
Neumoparótida, neumoparotiditis
Neumoparótida será presencia de aire en la parótida, y si hay daño de estructura ductal se producirá la neumoparotiditis, o Inflamación de la parótida que puede producirse por pasaje de aire por conducto de Stenon al hacer fuerte presión ya sea con instrumento de viento (trompeta), o en niños que tratan de inflar globos muy pequeños y deben hacer mucha presión para inflarlos. Esto puede ocasionar daño en sistema ductal, principalmente de parótida, con ruptura de ductos, pasaje de aire a la glándula (se puede demostrar con resonancia magnética o tac), y al examen clínico el paciente llega con dolor y/o tumoración uni o bilateral de parótidas, y al examen y palpación se podrá observar salida de saliva espumosa en conducto de Stenon. Tratamiento preventivo: prohíbale a niños inflar globos. Cuando el paciente está sintomático, analgésico, antiinflamatorio, y sialogogos. Evite hacer sialografía ya que puede ocasionar más daño en estructura ductal y es malo el vaciamiento glandular.
Referencias Bibliográficas
- Scully C, Samranayake L. Clinical virology in oral medicine and dentistry. Cambridge, University Press, 1992, chap. 10.
- Rauch S, Seifert G. Diseases of the salivary glands, in Thoma’s Oral Pathology, vol. two. Mosby, St. Louis, 1970; 972.
Retroalimentación
1. Cuáles son los principales síntomas de la parotiditis epidémica?
2. Qué medida preventiva debiera tomarse en Chile para controlar las paperas?
CICLO DE PRACTICA III.
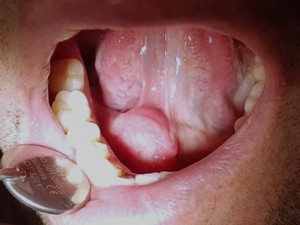
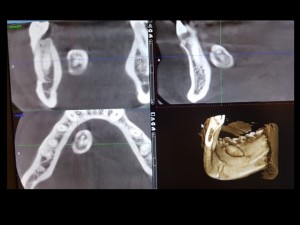
Sialolitiasis
Los sialolitos son calcificaciones intraductales que generalmente se presentan en el conducto de Wharton de la gándula submandibular, (pueden verse en glándulas salivales menores y parótida, pero mucho más raro) y debidos a depósitos de sales de calcio (fosfatos de Ca) alrededor de nido de mucina, con detritos acumulados en el ducto glandular, que se van calcificando. No se conoce ninguna alteración sistémica que favoresca el desarrollo de los cálculos en las glándulas salivales. Generalmente son más frecuentes en el conducto de Wharton, por ser más largo y tortuoso, pero se pueden observar en el Stensen y también en glándulas salivales menores, como las ubicadas en el labio superior y mejilla. En el caso de compromiso de la submandibular el paciente puede presentar tumoración de la gándula afectada, con dolor y mayor hinchazón a las horas de comida. Cuando el sialolito está en la zona del piso de piso, puede palparse. En la radiografía, especialmente con una radiografía oclusal, puede observarse una formación redondeada, radiopaca. En el macroscópico ya se reconoce su aspecto típico, redondeado, con capas concéntricas, de color amarillento, y en el tejido glandular afectado se puede observar inflamación crónica periductal, con hiperplasia y metaplasia escamosa de los ductos (fig. 3). El tratamiento de esta condición es la eliminación del sialolito, el cual puede lograrse en las glándulas mayores, parótida y submandibular, estimulando con sialogogos (drogas que estimulan la secreción salival). Los sialolitos más grandes y ubicados al interior del sistema ductal, e intraglandulares, deben ser extirpados quirúrgicamente.

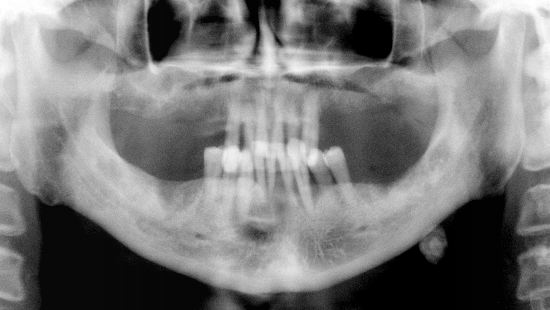
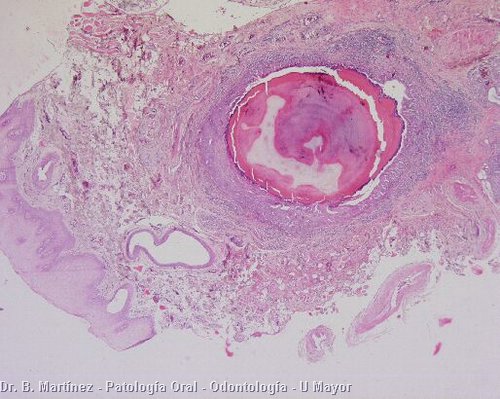

Fig. 3. Histopatología de sialolito encontrado en interior de ducto con metaplasia escamosa, a la izquierda en 3a se observa epitelio de la mucosa y ducto. También se observan células mononucleares en el tejido conjuntivo y en 3b se puede apreciar ductos dilatados y también infiltrado mononuclear.
Fig. Uno de los sialolitos más grandes, ubicado en piso de boca, simulando un tumor (ránula ?), pero las imágenes demuestran zona calcificada, redondeada, más o menos con capas concéntricas. Gentileza Hospital de Pitrufquén, Araucanía, Chile
Sialoadenitis
La inflamación de las glándulas salivales, sialoadenitis, más común es la viral, o paperas, pero también se originan como hemos señalado de origen obstructivo, por sialolitos, y existen de otras causas, por ejemplo en pacientes que han tenido cirugías recientes, especialmente cirugía abdominal y hacen una parotiditis aguda, debido a la falta de líquidos, y por que se les ha administrado atropina que produce xerostomía (sequedad de la boca). En la mayoría de los casos la inflamación se debe a estafilococos dorados, pero pueden ser también por estreptococos u otros gérmenes. Generalmente la gándula más afectada es la parótida, puede ser bilateral, y así se habla también de Parotiditis crónica recurrente, cuadro que puede observarse en niños y adultos. El tratamiento incluye terapia con antibióticos y rehidratación del paciente.
Sialometaplasia necrotizante
Lesión que la mayoría de las veces se observa en paladar, duro-blando, uni o raramente bilateral, muchas veces como úlcera dolorosa, que aparece después de trauma o irritación en paladar, que puede tener un aspecto «feo», pero que por la evolución de rápida aparición podría llevar a sospechar de su diagnóstico clínico. En la histopatología se observa necrosis de acinos glandulares los que presentan sus límites celulares alterados, y citoplasmas disgregados, con detritos nucleares, y el tejido adyacente puede presentar ductos glandulares con metaplasia escamosa, e inflamación crónica.




 Fig, Mujer con úlcera necrotica en paladar, con membrana amarillenta que tiende a desprenderse. En la biopsia se observó acinos necróticos, y ducto con metaplasia escamosa. Fotos clínicas gentileza de Dr. R. Lillo.
Fig, Mujer con úlcera necrotica en paladar, con membrana amarillenta que tiende a desprenderse. En la biopsia se observó acinos necróticos, y ducto con metaplasia escamosa. Fotos clínicas gentileza de Dr. R. Lillo.
Referencias Bibliográficas
- Jensen JL et al. Minor salivary gland calculi: a clinicopathologic study of forty-seven new cases. Oral Surg Oral Med Oral Pathol 47:44-50, 1979.
Retroalimentación
1. ¿Cómo se forma un sialolito?
2. ¿Qué glándulas presentan más frecuentemente sialolitos?
CICLO DE PRACTICA IV.
Síndrome de Sjögren (SS).
Consiste en una tríada de xerostomía (sequedad de la boca), queratoconjuntivitis sicca (sequedad de la conjuntiva ocular) y otra enfermedad autoinmune, la mayoría de las veces artritis reumatoídea. Cuando se presenta sin otra enfermedad autoinmune se conoce como «Síndrome Sicca», o SS primario, y el otro caso SS secundario, o sea con artritis reumatoidea. El criterio actual de diagnóstico se ha simplificado, pero creo útil recordar este criterio que se basaba en algunos aspectos subjetivos y objetivos, y permite que el clínico recuerde algunas preguntas a hacerle al paciente durante su anamnesis:
-
- Uno de tres síntomas oculares
- Uno de tres síntomas bucales
- Test de Schirmer (menor ó igual a 5 mm / 5 min)
- Biopsia de glándula salival labial con score mayor ó igual a 1 foco / 4 mm2 (Un foco: infiltrado de al menos 50 linfocitos periductales).
- Positivo para alguno de los siguientes: FR, ANA, SS-A, SS-B
- Positivo en alguno de los siguientes exámenes: scintigrafía, sialografía, flujo salival no estimulado. (No recomendamos realizar sialografía por el daño que se le puede ocasionar a la parótida con el medio de contraste). En la actualidad se está usando la ecografía para evaluar compromiso de parótidas y/o submandibulares.
Los síntomas oculares se refieren a contestar afirmativa alguna de estas tres preguntas:
-
-
- ¿Ha tenido durante los últimos tres meses, en forma persistente, molestias por sus ojos secos?
- ¿Tiene en forma recurrente sensación de arenilla en los ojos ? (También puede consultar por fotofobia)
- ¿Utiliza sustitutos de lagrimas más de tres veces al día ?
-
Los síntomas bucales es positivo en alguna de las siguientes:
-
- ¿Ha tenido durante los últimos tres meses, en forma persistente, sequedad de la boca ?
- ¿Ha tenido tumoración recurrente o persistente de sus glándulas parótidas (Fig. 2) ?
- ¿Frecuentemente tiene que tomar líquidos para poder deglutir alimentos secos ?
He dejado estas preguntas que se usaron para el criterio previo en el diagnóstico de S. Sjögren ya que creo útilies recordar esas preguntas para la evaluación inicial del paciente con boca seca.
Criterio actual:
El criterio para decir que un paciente presenta SS es que sea positivo a dos de tres de los siguientes (criterio sugerido el 2007):
1. Si tiene biopsias positiva, presencia de >= 1 foco con más de 50 células linfocitarias periductales.
2. Positivo para el anticuerpo ro o la
3. Test de Shirmer positivo u otro para evaluación de xeroftalmia, o flujo salival (saliva no estimulada (≤1.5 mL en 15 minutos) (ó ≤ 0,1 mL/min).
Criterios de Clasificación ACR-EULAR para Síndrome Sjögren, criterio actual, del 2017.
| Item | Descripción | Peso |
| 1 | Glándula salival labial con sialoadenitis focal linfocítica, con escore de foco >= 1 (en 4 mm2) | 3 |
| 2 | Positivo anti-SSA/Ro | 3 |
| 3 | Tinción ocular >=5 (o score de van Bijsterveld >=4 en al menos un ojo | 1 |
| 4 | Test de Schirmer <=5 mm/5 minutos en al menos un ojo | 1 |
| 5 | Flujo de saliva total no estimulada >0.1 mL/min | 1 |
| Nota: 4 o más puntos indicador de Sjögren |
Tomado de https://www.sjogrens.org/researchers-providers/healthcare-provider-resources/diagnosing-sjogrens. En esta escala si un paciente tiene >= a 4 puntos se considera que tiene SS, y es válido para estudios clínicos.
Ver histopatología y criterio actual para el diagnóstico de Sjögren en Inflamación de glándulas salivales (Patologia Oral, 3o.) S. Sjögren.
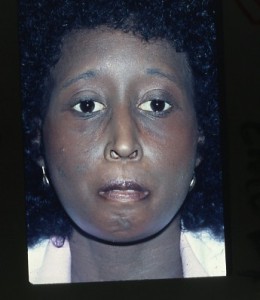
Esclerodermia (esclerosis sistémica)
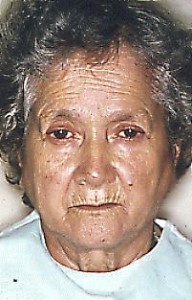
Enfermedad que afecta al colágeno, inicialmente en piel, pero después puede afectar muchos otros tejidos, como tracto gastro intestina, riñones, corazón, músculo y se produce en forma progresiva rigidez en la cara, manos y otros tejidos con pérdida de la elasticidad, y nos complica mucho la gran dificultad que presenta el paciente para abrir la boca. Más frecuente en mujeres, y más frecuentes en raza negra. El paciente puede presentar fenómeno de Raynaud, artritis reumatoidea y síndrome CREST asociado.
Fig. Mujer de 31 años con esclerodermia, note la rigidez en la piel de la cara.
Referencias Bibliográficas
- Chisholm, D.M and Mason D.K., in Dolby, A.E: Oral Mucosa in Health and Disease, Blackwell, Oxford, 1975, pag, 447-466.
- Vitali C, Bombardieri S, Moutsopoulos H, et al. Preliminary criteria for the classification of Sjögren’s syndrome. Results of a prospective concerted action supported by the European Community. Arth Rheum 1993; 36: 340-348.
- Daniels T. Sjögren’s Syndrome: clinical spectrum and current diagnostic controversies. Adv Dent Res 1996;10:3-8.
Retroalimentación
- ¿Cuáles son las tres principales características del SS:
- ¿Qué anticuerpo permite realizar el diagnóstico en el SS primario y porqué?
Mis opiniones acerca de esta Unidad
¿Algún comentario?, escriba a: Dr. Benjamín Martínez R.