| TOPICO | INFLAMACION AGUDA |
| TIEMPO APROXIMADO | 45 MINUTOS |
| AUDIENCIA | CURSO DE PATOLOGIA GENERAL, 2º año, Odontología, U Mayor |
| INSTRUCTOR | BENJAMIN MARTINEZ R. |
- I. Racional.
- II. Objetivos Terminales.
- III. Objetivos Específicos.
- IV. Test Inicial.
- Ciclo de Práctica I.
- Ciclo de Práctica II
- Ciclo de Práctica III
- Ciclo de Práctica IV
- Ciclo de Práctica V
- V. Test Final.
I. RACIONAL:
La boca, sus anexos y todos los tejidos del organismo están continuamente expuestos a agentes injuriantes vivos (por ejemplo: bacterias); o no vivos (traumatismos), los cuales actúan desencadenando una respuesta inflamatoria. Esta inflamación el dentista siempre la observará y tendrá que tratarla (en la pulpa, encía, huesos, etc.) y para ello debe conocer sus características patológicas básicas.
II. OBJETIVOS TERMINALES:
El alumno podrá describir el mecanismo básico de la inflamación aguda, con las principales características de la reacción vascular.
III. OBJETIVOS ESPECIFICOS:
El alumno estará capacitado para:
- Definir la inflamación, describir sus signos clínicos y sus causas;
- Explicar y describir la vasodilatación, cambios en el flujo sanguíneo y aumento de la permeabilidad que se presentan en la inflamación aguda;
- Explicar la formación del exudado inflamatorio y describir los tipos de exudado;
- Explicar la migración de polimorfos-nucleares-neutrófilos (PMNN);
- Describir las principales características y funciones de las células en la inflamación aguda.
CICLO DE PRACTICA I
Definición, Signos Cardinales, Etiología
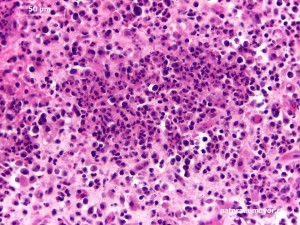
La inflamación es la respuesta del tejido vascularizado a un estímulo injuriante y un mecanismo de defensa primordial del organismo. Cuando nos cortamos o quemamos, se produce una serie de fenómenos: primero dolor; luego el sitio de la herida aumenta de tamaño, se calienta y enrojece, se hincha y si se trata de una quemadura se forma una ampolla. Posteriormente, retornará a lo normal y los tejidos serán similares a como se presentaban antes de la acción de la injuria. En general, cuando tenemos una inflamación en la piel, también en la encía, distinguimos los signos cardinales, o al menos algunos de ellos, ya descritos en el siglo I D.C. por Celso: rubor (enrojecimiento); tumoración (hinchazón) (Fig. 1); calor y dolor; pero la inflamación no sólo es ésto, sino un cuadro que puede ser grave, como la artritis reumatoídea, o una reacción en una pulpa dentaria ante la caries. Las causas de la inflamación las dividimos en:
- Agentes vivientes: por ejemplo: bacterias, hongos, virus, parásitos, etc.
- Agentes no vivientes: como agentes físicos (calor, trauma, radiaciones); químicos (ácidos, álcalis, agentes corrosivos). Algunos agentes químicos endógenos como los productos de una necrosis (por ejemplo despues de un infarto).
En la mayoría de las ocasiones ante una injuria, se liberan enzimas lisosomales (de los PMNN, especialmente cuando mueren) y dañan tejidos sanos y éstos se comportan como extraños para el organismo y rápidamente son la base de una reacción inmunológica. Como resultado de este estímulo, la reacción inflamatoria poseerá características inmunológicas de alguno de los 4 tipos de reacción de hipersensibilidad (según la clasificación de Geel y Coombs, vale decir inmediata, citotóxica, tipo Arthus, o tardía). Estas reacciones serán descritas en otra Unidad de Autoenseñanza, pero no debe olvidarse que están íntimamente relacionadas con la mayoría de las inflamaciones y que las tres primeras son inmediatas y participan anticuerpos; la última es tardía con reacción esencialmente celular (LT). En esta unidad tratamos además los siguientes aspectos de la inflamación aguda:
- Vasodilatación y cambios en el flujo sanguíneo
- Aumento de la Permeabilidad
- Mediadores en la inflamación
- Formación del exudado inflamatorio
- Migración de Polimorfonucleares neutrófilos
- Quimiotaxis
- Células Inflamatorias:

Mucosa al fondo del vestíbulo enrojecida, adyacente a úlcera. Note el enrojecimiento que rodea la úlcera y vasos dilatados.
Referencias bibliográficas
- Willoughby D.A.: Inflammation. Endeavour, New Series, 2:57- 65, 1978.
- Holland P.D.J.: Inflammation, Regeneration and Repair, in Cohen B and Kramer I.R.H.: Scientific Foundations of Dentistry. W. Heinemann Med. Books, Chicago, 1976. pag. 106- 121.
Retroalimentación
1. ¿Qué es una reacción inflamatoria inmunológica?
2. Clasifique la etiología de la inflamación.
CICLO DE PRACTICA II
Vasodilatación y cambios en el flujo sanguíneo:
Inmediatamente después de actuar la injuria se produce vasocontricción, especialmente de las arteríolas, lo cual ocasiona una isquemia pasajera. Posteriormente se produce una vasodilatación progresiva, de arteríolas, vénulas y capilares. En este momento el flujo de sangre en el tejido lesionado es mayor que antes de la injuria. Lewis demostró que en el tejido dañado se liberaba una sustancia (la llamó «sustancia H»), que producía la vasodilatación. Hoy esta sustancia se conoce, la histamina, la cual es capaz de producir una gran respuesta inflamatoria cuando se inyecta en el tejido y, en parte, es la causante del dolor por estimular terminaciones nerviosas. Ahora se sabe que además participan en forma secuencial histamina, kininas y prostaglandinas los que se conocen como mediadores químicos de la inflamación o factores de la permeabilidad. Por estas sustancias nos explicamos el enrojecimiento (rubor) que se debe a un aumento del aporte sanguíneo por vasodilatación. La vasodilatación en las arteriolas es causada por un reflejo de axón local, el que se cree que sea estimulado por la liberación local de histamina; los estímulos viajan por un nervio sensorial y algunos de ellos lo harían en forma contraria a lo normal llegando a la arteríola causando vasodilatación. En los estados iniciales de la respuesta inflamatoria el flujo sanguíneo está acelerado, pero en pocas horas disminuye e inclusive puede detenerse. A medida que se produce pasaje de plasma a los tejidos por la vasodilatación, los glóbulos rojos cada vez están más juntos y aumenta la viscosidad de la sangre, lo que produce aumento de la presión hidrostática de la sangre y ésta aumenta la salida de líquido de los vasos que al final puede terminar en éstasis sanguíneo (de aquí la trombosis y necrosis del tejido hay sólo «un paso»). A medida que se desarrolla el éstasis, se producen cambios en los elementos de la sangre (Fig. 1). En estado normal se presentan como flujo axial, en la periferia está el plasma y se llama zona plasmática. Sin embargo, como disminuye la velocidad en un vaso dilatado, la columna axial ocupada por los glóbulos rojos y leucocitos se hace más amplia y la zona plasm tica se estrecha. Esta redistribución de los elementos de la sangre favorece un comportamiento especial de los PMNN que veremos más adelante.
Ya hemos señalado los factores que aumentan la permeabilidad vascular, pero la forma de este aumento es variable dependiendo del tipo de injuria, la especie en que se realiza el experimento, y fundamentalmente de la intensidad de la injuria.
- Ante una injuria leve hay un aumento de la permeabilidad pasajero inmediato (calentar la piel de cobayo a 54ºC durante 5 segundos), alcanzando su mayor intensidad a los pocos minutos y volviendo a lo normal a los 15-30 minutos, en este tipo de respuesta hay una brecha en las uniones interendoteliales en las vénulas.
- Ante una injuria más intensa (calentar a 54ºC durante 20 segundos piel de cobayo), hay una respuesta tardía que demorará varias horas en alcanzar su máxima intensidad y produce una brecha detectable en vénulas y capilares. La mayoría de las veces se produce una respuesta combinada (inmediata y tardía) o sea una respuesta bifásica.
- Después de un estímulo intenso (la incisión que realiza un cirujano, calentando a 60ºC durante 60 segundos piel de cobayo) se produce una respuesta inmediata continuada, en que aumenta rápidamente la permeabilidad, alcanza un máximo a los pocos minutos y persiste varias horas. Los vasos afectados son vénulas, capilares y arteríolas.
El aumento de la permeabilidad, junto a la mayor irrigación aumentan los procesos metabólicos lo que eleva la temperatura, especialmente apreciable en piel y ocasiona el signo cardinal del dolor. Son muchos los factores o mediadores que participan en la inflamación y en los últimos años se han descubierto más, un resumen de ellos se encuentra en la tabla adjunta.
| Tabla 1. Mediadores en la inflamación | |
| ACCION | ORIGEN |
| VASODILATACION | |
| Prostaglandinas | Mastocito |
| Oxido nítrico | M0, Endotelio |
| AUMENTO DE PERMEABILIDAD VASCULAR | |
| Aminas vasoactivas | Mastocito |
| C3a y C5a | Plasma <– hígado |
| Bradiquinina | Plasma |
| Leucotrienos (C4, D4, E4) | Leucocitos |
| Factor activador de plaquetas | Leucocitos |
| QUIMIOTAXIS, ACTIVACION LEUCOCITARIA | |
| C5a | Plasma<– hígado |
| Leucotrieno B4 | Leucocitos |
| Productos bacterianos | |
| Citoquinas (IL-8) | M0, Endotelio |
| FIEBRE | |
| IL-1, IL-6, Fact. Necrosis Tumoral | M0 |
| Prostaglandinas | Mastocito |
| DAÑO TISULAR | |
| Enzimas lisosomales | PMNN y M0 |
| Oxido nítrico | M0, Endotelio |
| Metabolitos derivados del Oxígeno | Leucocitos |
M0: macrófago.
Referencias Bibliográficas
- Wilhelm D.L. : Inflammation and healing in Anderson W.A.D. and Kissane J.M.: Pathology, 7th Ed. Vol. I, Mosby Co., St. Louis 1977, pag. 25-71.
- Robbins Pathologic Basis of Disease, por Cotran RS, Kumar V, Robbins SL. 5a. Ed. WB Saunders Co., 1994:73-74.
Retroalimentación
1. Enumere los padrones de aumento de la permeabilidad
a)
b)
c)
2. ¿ En qué orden actuarían los mediadores químicos de la inflamación?.
3. Inicialmente en la inflamación aumenta la presión hidrostática de la sangre, ¿Porqué?.
CICLO DE PRACTICA III
Formación del exudado inflamatorio
A través de los vasos dilatados se produce una salida de líquido que lleva a la formación del exudado, el cual difiere del transudado, por tener aquel un alto contenido de proteínas, un peso específico más alto. Además en el transudado existen muy pocas células. Este edema, pasaje de líquido al intersticio, causa la hinchazón (o «tumor», signo cardinal de la inflamación). El exudado inflamatorio consiste de un líquido rico en proteínas, con cantidades variables de células encargadas de la fagocitosis y también fibrina; sus funciones principales son las de aportar sustancias específicas como anticuerpos y otras no específicas para enfrentar al agente, diluir productos irritantes para hacerlos menos peligrosos y también aportar fibrinógeno que se polimeriza a fibrina y trata de circunscribir el área lesionada o el agente injuriante. El tipo de exudado que se forme depende del tejido afectado y la naturaleza del irritante y así se reconoce, en general:
- Exudado fibrinoso: predomina la fibrina sobre elementos celulares y líquido. Ejemplo: pericarditis fibrinosa, que se observa en la fiebre reumática.
- Exudado seroso: predominio de líquido sobre células y fibrina. Ejemplo: peritonitis.
- Exudado purulento o supurativo: predominio de células (PMNN, especialmente) sobre líquido y fibrina. Esto es lo que se conoce como pus, que tiene considerable número de PMNN, tejido muerto el cual se licua por las enzimas proteolíticas liberadas de las PMNN que están con evidentes signos de degeneración y se les llama «piocitos» y constituirá, cuando este pus está bien circunscrito, un absceso en que la necrosis es liquefacción.
Cuando el organismo no es capaz de circunscribir este exudado purulento, tenemos un flegmón (o inflamación aguda difusa supurada). La densidad y viscosidad del pus dependerá de la cantidad de fibrina, nucleoproteínas y ácidos nucléicos. Este tipo de exudado purulento es producido por bacterias piógenas. Muchas veces ante un estímulo severo hay daño considerable en los vasos sanguíneos, produciendo hemorragia y así tenemos otro tipo de exudado. Muchas veces se presentarán combinaciones de estos tipos de exudado: hemorrágico-purulento, fibrino-purulento, etc.
Referencias Bibliográficas
- Wilhelm D.L. : Inflammation and healing in Anderson W.A.D. and Kissane J.M.: Pathology, 7th Ed. Vol. I, Mosby Co., St. Louis 1977, pag. 25-71.
- Robbins Pathologic Basis of Disease, por Cotran RS, Kumar V, Robbins SL. 5a. Ed. WB Saunders Co., 1994:73-74.
Retroalimentación
1. ¿Cuáles son los constituyentes del pus?
2. Enumere las funciones básicas del exudado.
3. ¿Qué es un absceso?
CICLO DE PRACTICA IV
Migración de Polimorfonucleares neutrófilos: Quimiotaxis
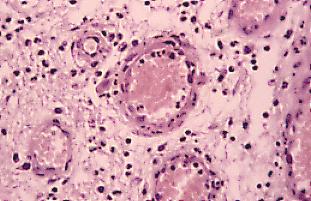
La principal fase de la inflamación aguda en lo que se refiere a las células, es la migración de los PMNN. Cuando señalábamos las alteraciones en el flujo sanguíneo observamos un comportamiento especial de las células en que se empezaban a marginar o pegar hacia las paredes de los vasos, inicialmente de las vénulas. El fenómeno de adhesión de leucocitos a la célula endotelial (Fig. 1) se debe a cambios que ocurren en la célula endotelial (la cual tiene cargas negativas en su membrana y el PMNN cargas positivas). Una vez que el neutrófilo se adhiere a la pared vascular emite un seudopodo, el cual si está cerca a una unión inter-endotelial la obliga a separarse llegando a la membrana basal del endotelio y luego pasaría el resto de la célula. ¿Cómo ocurre ésto? puede ser por fuerzas físicas o actividad enzimática actuando sobre la célula endotelial. Una vez que atraviesa la célula endotelial, el PMNN encuentra una segunda barrera, la membrana basal y el tejido que rodea el vaso y migra a través de ellos en forma similar a la ya descrita. También migran los monocitos y eosinófilos aunque tienen menor velocidad de desplazamiento. Muchas veces el escape de neutrófilos se acompaña de glóbulos rojos y esta salida se denomina «diapedesis». Después de un tiempo los PMNN son acompañados por monocitos (macrofagos), linfocitos y algunos plasmocitos.
Quimiotaxis. Es la migración de los leucocitos, unidireccional por algún factor que los atrae, y así llegan los PMNN a un punto determinado de la infección y/o injuria; también hay factores quimiotácticos para los eosinófilos y los macrófagos. Se sabe que hay algunas bacterias que tienen gran poder quimiotáctico, por ejemplo: stafilococos albus, salmonella typhosa, mientras que otras no, como el stafilococo aureus, probablemente por una acción tóxica de éste sobre el leucocito. En el plasma se conocen varios factores quimiotácticos, algunos componentes del complemento, por ejemplo el complejo C567, C3a y C5a. Además el complemento tiene factores derivados de C3 y C5 que son anafilotóxinas (C3b y C5b) que aumentan la permeabilidad, favoreciendo la quimiotaxis indirectamente.
Referencias bibliográficas
- Wilhelm D.L. Inflammation and healing in Anderson W.A.D. and Kissane J.M.: Pathology, 7th Ed. Vol. I, Mosby Co., St. Louis 1977, pag. 25-71.
- Robbins Pathologic Basis of Disease, por Cotran RS, Kumar V, Robbins SL. 5a. Ed. WB Saunders Co., 1994:73-74.
- Florey H.W. and Grant L.H. Electron Microscopy study of leucocytic migration. J. Pathol. Bact. 82:13-17, 1961.
Retroalimentación
1. ¿Qué gérmenes tienen poder quimiotáctico?
2. ¿Porqué se adhieren los PMNN a las paredes del vaso?
3. ¿Qué es diapedesis?.
CICLO DE PRACTICA V
Células Inflamatorias
Polimorfonuclear neutrófilo. Es la célula fundamental de la inflamación aguda, primera en llegar al sitio de la injuria. Mide entre 10-12 u, tiene un núcleo lobulado y abundantes gránulos en su citoplasma que le dan el nombre de neutrófilo pues no se tiñen con los colorantes normales. Estos gránulos son lisosomas con enzimas esenciales para la fagocitosis. En ellos hay un sistema constituído por mieloperoxidasa + H2O2 + ión haluro (Cl ó I) con gran poder bactericida; también los gránulos contienen fosfatasa alcalina, proteasas, fagocitina y lisosima. La función del PMNN en la inflamación es la fagocitosis, la que debe realizarse con la llegada de la célula donde la sustancia extraña atraída por factores quimiotácticos, allí la engloba, forma una vacuola o fagosoma, al cual se une un lisosoma que libera sus enzimas destruyendo a la(s) bacteria(s), o producto englobado, y así tenemos un fagolisosoma. Una vez destruido lo distinguimos como cuerpo residual que se acercará a la membrana celular y se eliminan los residuos. Las bacterias para poder ser fagocitadas, deben «ser preparadas para poder ser comidas» y esto es la opsonización y las sustancias que realizan esto son las opsoninas que son anticuerpos (como la IgG) y también algunos componentes del complemento. Este mecanismo de la fagocitosis es similar en el macrófago (célula que estudiaremos en la Inflamación Crónica). A veces hay gérmenes resistentes a la fagocitosis y determinan una mayor virulencia, muchos de ellos tienen una cápsula interna con polisacáridos que impedirían la acción de los lisosomas (por ejemplo: el bacilo de Koch que sobrevive al macrófago).
Eosinófilo y Mastocito: El eosinófilo es una célula presente en inflamaciones alérgicas (o sea en la hipersensibilidad inmediata, tipo I), también en infecciones por hongos y parásitos. Sus características son de núcleo bilobulado con citoplasma repleto de gránulos rosados (o sea «eosinófilos» con la hematoxilina eosina). Su función primordial es la fagocitosis. Esta célula es atraída al foco por un factor quimiotáctico producido por el mastocito, célula que se degranula liberando histamina, SRS-A, bradiquinina, sustancias que se liberan por la mediación de un antígeno que se une a la IgE presente en la membrana celular del mastocito. El antígeno en este caso se denomina alérgeno y, en cada caso de alergia también llamada reacción atópica, es específico. El equivalente en cuanto a función y características morfológicas en la sangre es el mastocito. El mastocito se ubica de preferencia cerca de los vasos de pequeño calibre.
Referencias bibliográficas
- Stossel T.P.: Phagocytosis. New Eng. J. Med. 290:717, 774, 833, 1974.
Retroalimentación
1. ¿Qué son las opsoninas? Nombre 2:
2. En la cápsula de algunos gérmenes se determina su virulencia por la presencia de:
a) polisacáridos
b) lípidos
c) glúcidos
d) mucopolisacáridos
3. Un sinónimo de reacción alérgica es ______________________
Mis opiniones acerca de esta Unidad
¿Algún comentario?, escriba a:


 Fig 2b. Vaso dilatado, con abundantes neutrófilos algunos adyacentes a la pared endotelial, otros entre el endotelio y también fuera del vaso, también con algunas células mononucleares. Tinción Hematoxoilina & Eosina, aumento 40X.
Fig 2b. Vaso dilatado, con abundantes neutrófilos algunos adyacentes a la pared endotelial, otros entre el endotelio y también fuera del vaso, también con algunas células mononucleares. Tinción Hematoxoilina & Eosina, aumento 40X.